توصیههای داروساز در رابطه با
هپاتیت خودایمنی
هپاتیت یک اصطلاح عمومی به معنای التهاب کبد است که ممکن است اشکال و علل مختلفی داشته باشد (مانند ویروسها و داروهای خاص). یکی از انواع هپاتیت، هپاتیت خودایمنی[1] (AIH) میباشد. در AIH، سیستم ایمنی بدن به سلولهای کبد حمله کرده و سبب التهاب کبد میشود. AIH ممکن است در هر بازه زمانی، گروه سنی، نژاد یا جنسیتی ایجاد شود. به طور معمول، شیوع این بیماری در زنان چهار برابر بیشتر از مردان است.
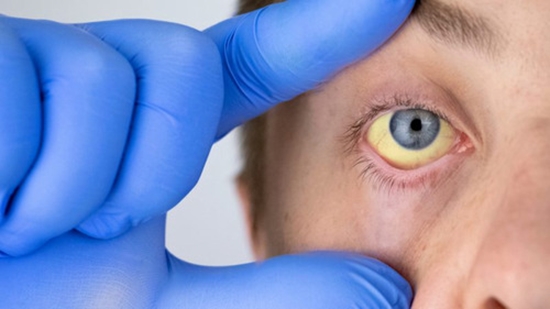
کبد یکی از بزرگترین و مهمترین اندامهای بدن است که در فرآیند پاکسازی سموم از خون، متابولیسم داروها، هضم غذا و پروسه انعقاد خون نقش دارد.
هپاتیت یک اصطلاح عمومی به معنای التهاب کبد است که ممکن است اشکال و علل مختلفی داشته باشد (مانند ویروسها و داروهای خاص). یکی از انواع هپاتیت، هپاتیت خودایمنی[1] (AIH) میباشد. در AIH، سیستم ایمنی بدن به سلولهای کبد حمله کرده و سبب التهاب کبد میشود. AIH ممکن است در هر بازه زمانی، گروه سنی، نژاد یا جنسیتی ایجاد شود. به طور معمول، شیوع این بیماری در زنان چهار برابر بیشتر از مردان است.
علل هپاتیت خود ایمنی
علت دقیق بروز هپاتیت خودایمنی هنوز مشخص نیست. محققان گمان میکنند که برخی از افراد ممکن است که ژنهایی را به ارث ببرند که میتواند آنها را در معرض ابتلا به این بیماری قرار دهد. بعضا استفاده از برخی داروها یا ابتلا به انواعی از عفونتها ریسک ابتلا به هپاتیت خودایمنی را بالا میبرد.
انواع هپاتیت خودایمنی
هپاتیت خودایمنی بر اساس یافتههای آزمایشگاهی و وضعیت آزمایش خون فرد، به دو نوع تقسیمبندی میشود:
● نوع AIH1 که میتواند در هر سن و جنسیتی بروز کند.
● نوع AIH2 که شیوع کمتری دارد، عمدتاً دختران و خانمهای جوان را مبتلا میکند.
اشکال نادری از AIH نیز وجود دارد که ویژگیهای سایر بیماریهای کبدی (کلانژیت اسکلروزان اولیه یا کلانژیت صفراوی اولیه) را نیز به همراه دارند. این نوع بیماری تقریباً در 15 درصد از افراد مبتلا به AIH رخ میدهد و میتواند در ابتدای تشخیص یا با گذشت زمان ایجاد شود.
علائم هپاتیت خودایمنی
بسیاری از افراد مبتلا به AIH هیچ علامتی ندارند. این اختلال اغلب با تستهای آزمایشگاهی غیرطبیعی که به دلایل نامرتبط (مانند چکآپهای سالیانه) انجام میشود، شناسایی میگردد.
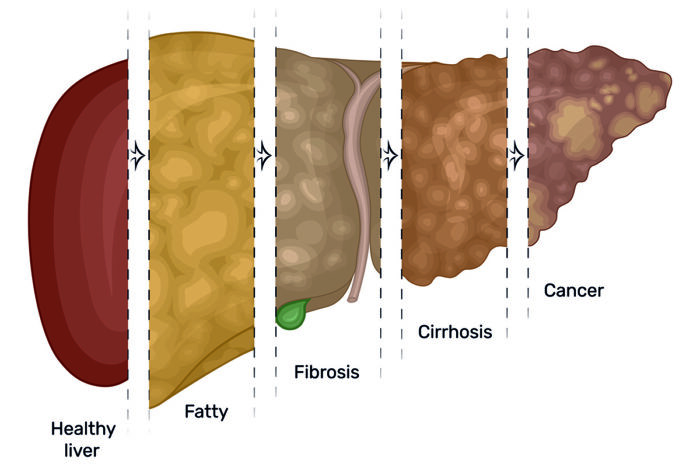
در بیماران علامتدار، شایعترین علامت خستگی است. برخی از افراد علائم دیگری جمله زردی (زرد شدن پوست یا چشمها)، خارش، بثورات پوستی، درد مفاصل، ناراحتی شکمی، تهوع، استفراغ، بیاشتهایی، ادرار تیره و مدفوع کم رنگ را نیز تجربه میکنند. در پیشرفته ترین شکل، AIH میتواند به سیروز تبدیل شود و به بافت کبد آسیب جدی بزند.
تشخیص هپاتیت خودایمنی
AIH با ترکیبی از آزمایشهای خون (برای حذف ویروسها و سایر علل بیماریهای کبدی) و بیوپسی کبد تشخیص داده میشود. در طول بیوپسی کبد، نمونه کوچکی از بافت کبد برای بررسی زیر میکروسکوپ برداشته میشود. بیوپسی میتواند به تایید تشخیص و تعیین شدت بیماری کمک کرده و در عین حال سایر علل بیماری کبد را رد کند.
درمان هپاتیت خودایمنی
همه افراد مبتلا به AIH نیاز به درمان فوری ندارند. تصمیمگیری برای درمان بر اساس شدت علائم، شدت بیماری (بر اساس نتایج آزمایش خون و بیوپسی کبد) و عوارض جانبی احتمالی درمان انجام میشود.
- دارودرمانی
گلوکوکورتیکوئیدها مانند پردنیزون التهاب کبد را کنترل میکنند و در نتیجه از ایجاد اسکار بیشتر جلوگیری به عمل میآورند. اشکال اصلی این داروها عوارض جانبی آنهاست که شامل افزایش وزن، آکنه، کاهش تراکم استخوان، افزایش سطح گلوکز خون، افزایش خطر عفونت، آب مروارید، فشار خون بالا و اختلال خلقوخو و خواب میباشد. افرادی که به پردنیزون طولانی مدت نیاز دارند، باید از نظر این عوارض جانبی به دقت پایش شوند. برای به حداقل رساندن خطر عوارض جانبی، بایستی از کمترین دوز ممکن پردنیزون استفاده شود.
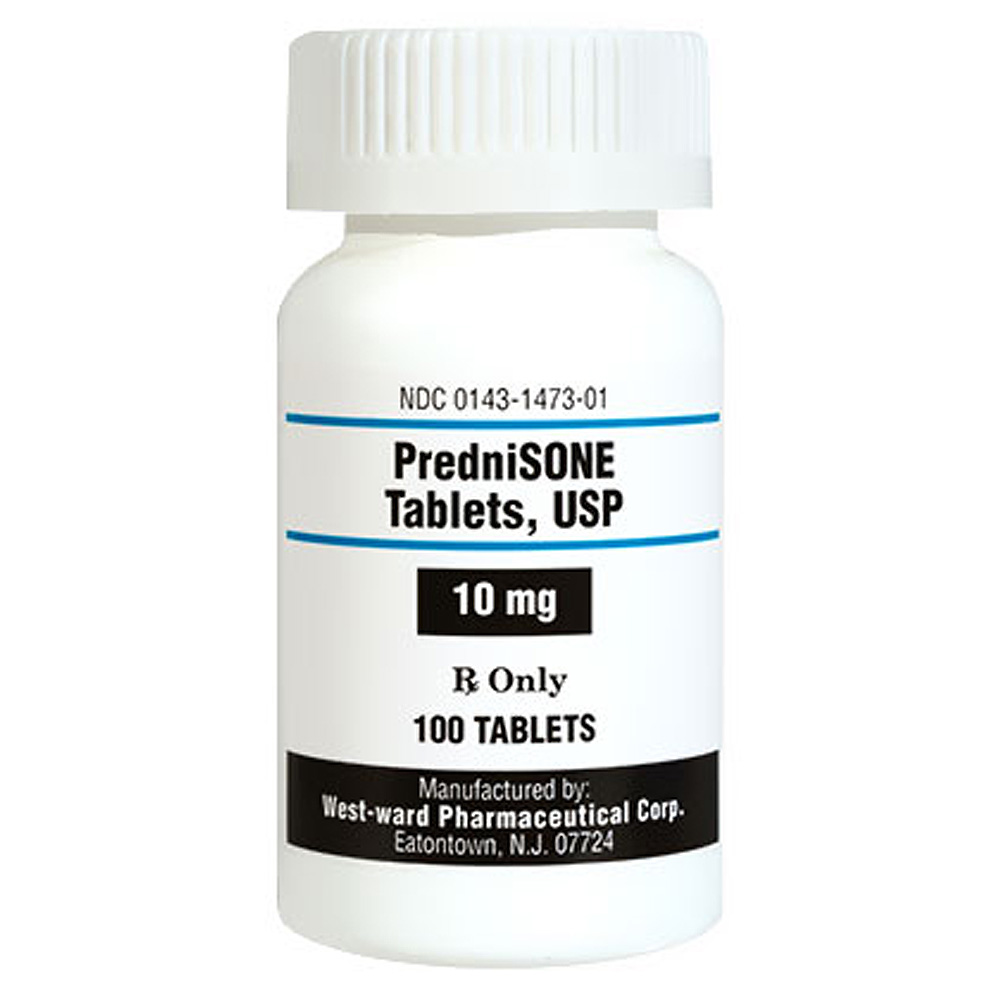
بودزوناید گلوکوکورتیکوئید دیگریست که اثرات اختصاصی کبدی دارد و با عوارض جانبی کمتری همراه است. میتوان از این دارو به عنوان جایگزین پردنیزون در شرایط خاص استفاده نمود. لازم به ذکر است که بودزوناید صرفا باید در افرادی استفاده شود که هیچ علامتی از سیروز کبدی بروز نداده باشند.
در برخی موارد ممکن است داروی دومی در کنار پردنیزون تجویز شود. در اغلب موارد، این دارو میتواند آزاتیوپرین یا 6-مرکاپتوپورین باشد و در برخی موارد نیز میتوان از متوترکسات یا مایکوفنولات موفتیل استفاده نمود. با افزودن داروی دوم، جهت کاهش عوارض جانبی پردنیزون، میتوان دوز این دارو را به حداقل رساند و یا دارو را قطع کرد.
مصرف داروی آزاتیوپرین و 6- مرکاپتوپورین نیز میتواند با بروز برخی عوارض جانبی همراه باشد که عبارتند از واکنشهای آلرژیک، کاهش تعداد گلبولهای سفید خون، التهاب لوزالمعده و حالت تهوع. مصرف این داروها میتواند ریسک ابتلا به نوعی لنفوم را افزایش دهد. فلذا، بیماران باید به طور منظم مورد پایش قرار بگیرند.
از جمله عوارض جانبی مصرف مایکوفنولات میتوان به افزایش خطر ابتلا به عفونت یا سرطان اشاره کرد. علاوهبراین، مایکوفنولات میتواند باعث ایجاد نقصهای مادرزادی شود. مصرف این دارو در دوره بارداری ممنوع است. خانمهای در سن باروری که با مایکوفنولات تحت درمان قرار میگیرند، بایستی از دو روش موثر کنترل بارداری (مانند کاندوم و قرص ضد بارداری) استفاده نمایند.
بیمارانی که به درمانهای اولیه جواب نمیدهند بایستی از داروهای بیماران پیوندی مانند تاکرولیموس یا سیرولیموس استفاده کنند.
به ندرت ممکن است نیاز به استفاده از داروهایی چون infliximab یا rituximab وجود داشته باشد. بیمارانی که دچار سیروز و درگیریهای جدی شدهباشند، ممکن است کاندید پیوند کبد بشوند.
به عنوان یک قاعده کلی، درمان تا زمانی ادامه پیدا میکند که
- یا بیمار بهبود پیدا کند.
- یا درمان به کلی با شکست مواجه شود.
- یا بروز عوارض جانبی مانع ادامه درمان شود.
بهبودی[2] به صورت فقدان علائم بالینی، سطوح طبیعی یا نزدیک به نرمال فاکتورهای خون و بهبود ظاهر بافت کبد (در بیوپسی) تعریف میشود. به طور معمول، دوره اولیه بهبودی حداقل 12 ماه پس از شروع درمان حاصل میشود. عمده بیماران در بازه 18 ماه تا 36 ماه بعد از شروع درمان بهبود پیدا میکنند.
تقریباً 50 درصد از افراد ماهها تا سالها پس از قطع درمان در حالت بهبودی باقی میمانند یا فقط صرفا علائم خفیفی بروز میدهند. با این حال، اکثر افراد (75 تا 80 درصد) در نهایت باید درمان را از سر بگیرند زیرا بیماری دوباره فعال می شود (عود). عود معمولاً در 6 تا 12 ماه اول پس از قطع درمان رخ میدهد. احتمال عود در کسانی که در بیوپسی اولیه کبد سیروز دارند، بیشتر است.
- خودمراقبتی
- رژیم غذایی: هیچ رژیم غذایی خاصی به بهبود نتیجه در افراد مبتلا به AIH کمک نمیکند. بهترین توصیه این است که بیمار رژیم غذایی طبیعی، سالم و متعادل داشته باشد و از چاق شدن خودداری کند. چاقی میتواند خطر ابتلا به بیماری کبد چرب را افزایش داده و شرایط بیمار را پیچیده کند.
- الکل: در AIH، باید از مصرف الکل اجتناب نمود چرا که منجر به تشدید آسیبهای کبدی میگردد. افراد مبتلا به بیماریهای کبد ممکن است حتی با مصرف مقدار جزئی الکل بدتر شوند.
- ورزش: به طور کلی، ورزش کردن به سلامت کمک میکند اما ارزش افزودهی ویژهای برای بیماران مبتلا به AIH ندارد.
- مصرف داروها: بسیاری از داروها توسط کبد متابولیزه میشوند. بنابراین، توصیه میشود بیماران AIH، قبل از شروع هر داروی تازهای با پزشک یا داروساز خود مشورت کنند. برخی از داروها در بیماران کبدی، نیاز به تنظیم دوز دارد. استامینوفن از جمله داروهایی است که در بیماران کبدی به تنظیم دوز نیاز دارد. در افراد مبتلا به هر نوع بیماری کبدی، حداکثر دوز توصیه شده استامینوفن 2000 میلیگرم (به صورت منقسم) در 24 ساعت میباشد.
- داروهای گیاهی: گیاهان و داروهای گیاهی بسیاری مدعی بهبود سلامت کبد هستند اما هیچیک از این ادعاها از نظر علمی ثابتنشدهاست. لازم به ذکر است که برخی از گیاهان میتوانند آسیب جدی به کبد وارد کنند. برخی نیز در ایجاد AIH نقش مستقیم دارند. به همین دلیل، در حال حاضر هیچ گونه درمان گیاهی برای بیماریهای کبد توصیه نمیشود.
بارداری و هپاتیت خود ایمنی
خانمهای مبتلا به AIH که تحت درمان قرار میگیرند، میتوانند بارداری موفقی داشته باشند. در دوره بارداری، رژیم درمانی معمولاً شامل گلوکوکورتیکوئیدها و/یا آزاتیوپرین است که هر دوی در دوران بارداری بی خطر هستند.
قطع درمان در دوران بارداری میتواند منجر به عود بیماری شده و معمولا توصیه نمی شود. افراد مبتلا به AIH بیشتر در معرض ابتلا به دیابت یا پرفشاریخون در دوران بارداری هستند. مصرف آسپرین ممکن است از بروز عوارض مربوط به فشار خون بالا در دوره بارداری جلوگیری کند. فلذا، به این خانمها توصیه میشود تا قبل از هفته 10 بارداری در خصوص این دارو با پزشک خود مشورت کنند.
خطر تولد زودرس، تولد با وزن کم و بروز سایر مشکلات جنینی در نوزادان مادران مبتلا به AIH بیشتر است. خطر عود مجدد بیماری در طول مدت بارداری و تا چند ماه پس از زایمان بالاتر است. بنابراین، خانمهای مبتلا به AIH باید در این دوره بیشتر پایش شوند.
عوارض بلند مدت
AIH درمان نشده میتواند باعث ایجاد اسکار در کبد و در نهایت سیروز و نارسایی کبد شود. خوشبختانه، درمان مناسب میتواند از ایجاد اسکار و سیروز در اکثر افراد جلوگیری نماید. در صورتی که بیمار دچار اسکار یا سیروز شده باشد، شروع درمان میتواند از پیشروی این ضایعات جلوگیری کرده و گاها این ضایعات را ترمیم نماید.
تقریباً 10 تا 40 درصد از افراد مبتلا به AIH بهبود مییابند و دیگر نیازی به دارودرمانی ندارند. با این حال، تنها 20 تا 30 درصد از این افراد در حالت بهبودی باقی میمانند. اکثر مبتلایان برای کنترل بیماری خود به درمان مداوم یا دورههای متناوب دارودرمانی نیاز دارند.


ارسال نظر