مروری بر تازههای دارودرمانی دیابت
استانداردهای مراقبت پزشکی در دیابت شامل توصیههای عملی بالینی ارائه شده توسط انجمن دیابت آمریکا است و هدف آن ارائه جزئیات مراقبت از بیماران دیابتی، اهداف و دستورالعملهای کلی درمانی و ابزارهایی برای ارزیابی کیفیت مراقبت است. در این مقاله دارودرمانی دیابت بحث خواهد شد.

1- مقدمه
استانداردهای مراقبت پزشکی در دیابت شامل توصیههای عملی بالینی ارائه شده توسط انجمن دیابت آمریکا ([1]ADA) است و هدف آن ارائه جزئیات مراقبت از بیماران دیابتی، اهداف و دستورالعملهای کلی درمانی و ابزارهایی برای ارزیابی کیفیت مراقبت است. در این مقاله دارودرمانی دیابت بحث خواهد شد.
2- درمان دارویی
2-1-دیابت نوع اول
2-1-1-انسولین
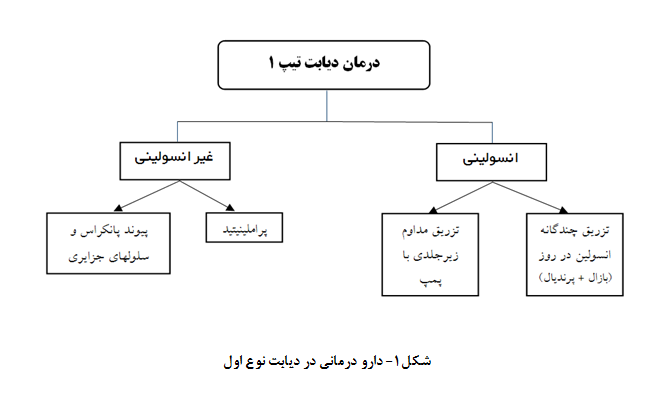
مشخصه بیماری دیابت نوع اول عدم فعالیت سلولهای بتا پانکراس است، بنابراین درمان با انسولین برای همه افراد مبتلا به دیابت نوع اول ضروری میباشد. براساس شواهد جمع آوری شده طی سه دهه گذشته، جایگزینی انسولین از طریق تزریق چندگانه انسولین (بازال و پرندیال) در طول روز یا تزریق مداوم زیرجلدی (CSII[2]) به کمک پمپ انسولین، ترکیبی از بهترین اثربخشی و ایمنی را در افراد مبتلا به دیابت نوع اول داشته است. مطالعه [3]DCCT نشان داده است که این روش جایگزینی انسولین با کاهش عوارض میکرووسکولار و ماکرووسکولار تا پنجاه درصد همراه است. هرچند در این روشها، ریسک بروز هایپوگلایسمی بیشتر است. با ورودمانیتورهای مداوم گلوکز در بالین، این ریسک کاهش یافته است. به طور مثال، کاهش هیپوگلیسمی شبانه درافراد مبتلا به دیابت نوع اول، با استفاده ازپمپهای انسولین با سنسورهای گلوکز با تعلیق خودکار تحویل انسولین در سطح گلوکز از پیش تعیین شده، مشاهده شده است.
اخیراً دو نوع جدید انسولین با پروفایل عمل سریعتر فرموله شده است:
الف) انسولین انسانی استنشاقی، که در مقایسه با انسولینهای سریعالاثر یا RAA[4] سریعتر به پیک اثر میرسد و طول اثر کوتاهتری دارد و ممکن است با ریسک کمتری از هایپوگلایسمی و افزایش وزن همراه باشد.
ب) احتمالاً انسولین آسپارت با اثر سریعتر[5] و انسولین لیسپرو-aabc[6] قند خون پرندیال را بهتر از RAA کاهش میدهد. برایایجادجایگاهروشنبرایاینعواملدرمدیریتدیابت،تحقیقاتبیشتریمورد نیازاست.
به علاوه، آنالوگهای جدید انسولین بازال با اثر طولانیتر (گلارژین U-300 (مانند توجئو) یا دگلودک[7]) احتمالاً ریسک بروز هایپوگلایسمی کمتری در قیاس با گلارژین U-100 در بیماران مبتلا به دیابت نوع اول دارند.
به طور کلی، بیماران مبتلا به دیابت نوع اول، پنجاه درصد انسولین روزانه خود را به صورت پایه و پنجاه درصد رابهصورتپرندیالدریافت میکنند. کل نیاز روزانه انسولین را میتوان براساس وزن، تخمین زد؛ به این ترتیب 1-4/0 واحد به ازای کیلوگرم وزن بیمار در روز در نظر گرفته میشود، که ممکن است در دوران بلوغ، بارداری یا برخی شرایط بیماری نیاز به حد بالای دوز انسولین باشد. اما به طور معمول و در افرادی که از نظر متابولیکی پایدارند، دوز 5/0 واحد بر کیلوگرم در روز انسولین (نصف دوز جهت کنترل قند خون پایه و نیمی دیگر برای کنترل قند خون بعد از غذا) شروع میشود.
رژیم انسولین به صورت تزریق چند بار در روز شامل تزریق انسولین طولانی اثر در شب، جهت کنترل قند خون شبانه و ناشتا و انسولینهای کوتاه اثر جهت کنترل قند خون بعد از غذا میباشد.
زمان مناسب تزریق انسولین پرندیال به فارماکوکینتیک انسولین (رگولار، سریع الاثر (RAA)، استنشاقی)، سطح گلوکز خون قبل از غذا و میزان کربوهیدرات مصرفی بستگی دارد. ترشح انسولین فیزیولوژیک با توجه به قند خون، اندازه وعده غذایی و نیازهای بافتی به گلوکز متفاوت است.بنابراین، آموزش بیماران در مورد نحوه تنظیم انسولین پرندیال با در نظر گرفتن میزان کربوهیدرات مصرفی، سطح گلوکز قبل از غذا و فعالیت پیش بینی شده، میتواند موثر باشد.
2-1-2-درمانهای غیرانسولینی
- پراملینیتید[8]
پراملینتید بر پایه پپتید آمیلین که بطور طبیعی از سلولهای بتا ترشح میشود، است و برای استفاده در بزرگسالان مبتلا به دیابت نوع اول تأیید شده است.نتایج حاصل از کارآزماییهای بالینی، کاهش متغیرA1C (3%/0-0) ووزنبدن (2–1کیلوگرم) را با افزودن پراملینیتید به انسولین نشان داده است.
- متفورمین
افزودن متفورمین در بزرگسالان مبتلا به دیابت نوع اول، باعث کاهش اندکی در وزن بدن و سطح چربی میشود، اما A1C را بهبود نمیبخشد.
- آگونیستهای گیرنده GLP-1[9]
افزودن آگونیستهای گیرنده GLP-1(لیراگلوتاید[10] یا اگزنتاید[11]) به انسولین در بیماران دیابت نوع اول کاهش مختصری (2/0%) در A1C در مقایسه با انسولین به تنهایی ایجاد کرده و وزن را نیز به طور میانگین تا 3 کیلوگرم کاهش داده است.
- مهارکنندههای SGLT2[12]
افزودن یک مهارکننده SGLT2 به انسولین درمانی با بهبود A1C و وزن بدن در مقایسه با انسولین به تنهایی همراه است. با این حال، استفاده از مهار کننده هایSGLT2 در دیابت نوع اول با افزایش دو تا چهار برابری کتواسیدوز همراه است.
با توجه به آنچه ذکر شد، تاکنون فقط پراملینیتید برای درمان دیابت نوع اول تأییدیه گرفته است و برای سایر عوامل کمکی نیازمند بررسیهای بیشتر است.
2-1-3-جراحی
پیوند پانکراس و سلولهای جزایر لانگرهانس[13]میتواند سطح گلوکز خون را نرمال کرده و عوارض میکرووسکولار دیابت نوع اول را کاهش دهد. با این حال چنین بیمارانی نیازمند دریافت ایمونوساپرسور برای جلوگیری از رد پیوند بصورت مادامالعمر هستند. بنابراین با توجه به عوارض بالقوه درمان با ایمونوساپرسورها، پیوند پانکراس باید برای بیمارانی که همزمان پیوند کلیه هم میشوند یا افرادی که اپیزودهای مکرر کتواسیدوز یا هایپوگلایسمی شدید علی رغم درمان متمرکز و شدید قند خون داشته در نظر گرفته شود.
در شکل شماره 1 درمان دیابت نوع اول خلاصه شده است.
2-2-دیابت نوع دوم
انجمنهای دیابت آمریکا (ADA) و اروپا یک روش بیمارمحور را برای انتخاب درمان دارویی مناسب گلوکز خون توصیه میکنند که شامل بررسی اثربخشی و فاکتورهای مرتبط بابیمار است که در زیر خلاصه شده است:
1) بیماری های مهم همراه مانندبیماریهای قلبی و عروقی آترواسکلروتیک (ASCVD) و شاخصهای خطربالایASCVD،بیماری مزمن کلیه (CKD) و نارسایی قلبی
2) خطر افت قندخون
3)تأثیربروزن بدن
4) عوارض جانبی
5) هزینه
6)ترجیح بیمار
اصلاح سبک زندگی که باعث بهبود سلامتی میشود، باید همراه با هر روش درمانی دارویی مورد تأکید قرارگیرد.
2-2-1- درمان اولیه
متفورمین باید در زمان تشخیص دیابت نوع دوم شروع شود مگر در مواردی که منع مصرف وجود داشته باشد. برای بسیاری از بیماران،این درمان بصورت مونوتراپی به همراه اصلاح سبک زندگی خواهدبود. متفورمین، دارویی موثر، ایمن و ارزان است که امکان کاهش حوادث قلب و عروق و مرگ را نیز به همراه دارد. در فرم سریع رهش بصورت دو تا سه بار در روز و در فرم آهسته رهش، یک بار در روز دوز میشود. درمقایسه با سولفونیل اورهها، متفورمین به عنوان درمان خط اول، اثرات مفیدی بر A1C، کاهش وزن و مرگ و میر ناشی از حوادث قلبی-عروقی دارد. عوامل اضافی و یا جایگزین ممکن است در شرایط خاص در نظرگرفته شوند، مثلاً درافرادی که در معرض عوارض قلبی و عروقی یا کلیوی قرار دارند.
عوارض اصلی متفورمین عدم تحمل گوارشی به دلیل نفخ، ناراحتی شکمی واسهال است. این عوارض را میتوان با تیتراسیون تدریجی دوزکاهش داد.
متفورمین دفع کلیوی دارد و در شرایطی چون مصرف دوز بیش از حد و یا نارسایی کلیه، ریسک لاکتیک اسیدوزیس افزایش مییابد. با این حال بروز این عارضه بسیار نادر است و FDAمصرف در [14]30 mL/min/1.73 m2eGFR ≥[15]را مجاز دانسته است.همچنین متفورمین باکمبود ویتامینB12و بدترشدن علائم نوروپاتی مرتبط است؛ لذا آزمایش دورهای ویتامین B12 پیشنهاد میشود.
دربیماران با موارد منع مصرف یا عدم تحمل متفورمین،درمان اولیه باید بر اساس شرایط بیمار باشد و دارویی از دسته دیگر انتخاب شود.
در بسیاری از بیماران، زمانیکه A1C بیش از 1.5% از هدف بالاتر باشد، نیاز است که درمان دو دارویی در نظر گرفته شود.
انسولین در مواقعی که سایر عوامل کاهنده قند خون موثر واقع نشدند، در نظر گرفته شود. همچنین در شرایط هایپرگلایسمی شدید به ویژه اگر ویژگیهای کاتابولیک (کاهش وزن، هایپرتریگلیسیریدمی، کتوزیس) وجود داشته باشد، بهعنوان بخشی از درمان استفاده میشود.
بهطور معمول زمانیکه قند خون بیش از 300mg/dl و یا A1C بیش از 10% باشد یا اگر بیمار علائم هایپرگلایسمی (پلی اوری، پلیدیپسی) یا شواهدی از کاتابولیسم (کاهش وزن) داشته باشد، انسولین در ابتدای درمان شروع میشود.
2-2-2-درمان ترکیبی
ازآنجا که دیابت نوع دوم در بسیاری از موارد بیماری پیشرونده است، باقی ماندن در رنج هدف قند خون با مونوتراپی اغلب فقط برای چند سال امکانپذیر است و پس از آن درمان ترکیبی لازم است. توصیههای فعلی استفاده از افزودن گام به گام داروها به متفورمین برای حفظA1C درهدف است. با این روش ارزیابی اثرات مثبت و منفی داروی جدید واضح تر است و به عنوان روش استاندارد در نظر گرفته شده است. اما برخی مطالعات نشان دادند که شروع درمان ترکیبی از ابتدا باعث شده بیماران زودتر به رنج هدف قند خون رسیده و ریسک شکست درمان کمتر باشد. علاوه بر این، از آنجا که اثربخشی اکثر داروهای خوراکی در کاهش A1C به تنهایی به ندرت از 1٪فراترمیرود،درمان ترکیبی اولیه باید دربیمارانی که دارای سطح A1C 1.5-2.0٪ بالاتر از هدفه ستند،در نظر گرفته شود.
انتخاب دارویی که به متفورمین اضافه میشود براساس شرایط بالینی بیمار و ترجیح وی است. شرایطی از قبیل بیماریهای آترواسکلروتیک قلبی- عروقی[16]، نارسایی قلبی، نارسایی مزمن کلیه و خطر بروز عوارض جانبی دارویی خاص، همچنین ایمنی، تحملپذیری و هزینه داروهاست.
در صورتیکه بیمار بعد از تقریباً سه ماه، به A1C هدف نرسید، میتوان هر یک از شش دسته دارویی سولفونیلاوره (SU)، تیازولیدیندیون (TZD)، مهارکننده دیپپتیدیل پپتیداز-4 (DPP-4)، مهارکننده SGLT2، آگونیست رسپتور GLP-1 یا انسولین بازال را به متفورمین افزود.
متاآنالیز اثربخشی مقایسه ای نشان میدهدکه هر گروه جدید از عوامل غیرانسولینی که به درمان اولیه با متفورمین اضافه شوند،A1C را تقریبا 1-0.7 درصد کاهش میدهد.
برای بیماران با ASCVD قبلی یا در ریسک بالای ASCVD (مثل بیمار با سن ≥ 55 سال به همراه تنگی ≥ 50% هر یک از شرایین کرونر، کاروتید، یا اندام تحتانی یا هایپرتروفی بطن چپ)، نارسایی قلبی، نارسایی مزمن کلیه، یک مهارکننده SGLT2 یا آگونیستهای رسپتورGLP-1 با فواید کاردیووسکولار ثابت شده، به عنوان بخشی از رژیم کاهنده قند خون، در کنار متفورمین توصیه میشود. حال انتخاب داروی دوم براساس اثربخشی، عوارض جانبی، هزینه و ترجیح بیمار صورت میگیرد. در صورت نیاز، جهت انتخاب داروی سوم هم همین تمهیدات در نظر گرفته میشود.
بررسیهای اخیر نشان میدهد بیشترین کاهش در سطح A1C با رژیمهای انسولینی و رژیم آگونیستهای رسپتور GLP-1 در کنار متفورمین حاصل شده است.
نیاز به داروهای تزریقی با قدرت بیشتر،خصوصاً در افرادی که مدت بیشتری دیابت دارند،معمول است. افزودن انسولین پایه (بازال)، چه NPH انسانی یا یکی از آنالوگهای انسولین طولانی اثر به رژیمهای خوراکی برای بسیاری از بیماران موثر است. علاوهبراین،شواهد اخیر از قابلیت استفاده از رژیم آگونیستهای رسپتور GLP-1 دربیمارانی که به قندخون هدف نرسیده اند،پشتیبانی میکند. مطالعات نشان داده اند که آگونیستهای رسپتور GLP-1 اثربخشی مشابه و یا حتی بیشتر از انسولین بازال در کنترل قند خون دارد (ریسک هایپوگلایسمی کمتر و اثرات مفید بر وزن داشتند، البته با عوارض جانبی بیشترگوارشی). بنابراین میتوان نتیجه گرفت که آگونیستهای رسپتور GLP-1 گزینه ترجیحی برای بیمارانی است که نیازمند یک داروی تزریقی جهت کنترل بهتر قند خون میباشند. با این حال، هزینههای بالا و موضوع تحملپذیری از موانع مهم استفاده از آگونیستهای رسپتور GLP-1 هستند. تنها فرم خوراکی در دسترس از داروهای آگونیستهای رسپتور GLP-1، سماگلوتید[17]است.
بر اساس نتایج چندین کارآزمایی بالینی، استفاده از مهارکنندههای SGLT2(امپاگلیفلوزین[18]، کاناگلیفلوزین[19]، داپاگلیفلوزین[20]) یا آگونیستهای رسپتور GLP-1 (لیراگلوتید، سماگلوتید، دولاگلوتید[21]) در رژیم درمانی بیماران با دیابت نوع دوم منجر به کاهش حوادث قلبی و عروقی میشود. در همین مطالعات مشخص شد کهامپاگلیفلووزین، کاناگلیفلوزین، داپاگلیفلوزین، لیراگلوتید، سماگلوتید و دولاگلوتید همگی اثرات خوبی بر شاخصهایCKD دارند، در حالیکه مطالعات اختصاصی کلیوی نشان از منافع بیشتر مهارکنندههای SGLT2 میدهد.
هزینه داروهای دیابت طی دو دهه گذشته به طرز چشمگیری افزایشیافته است و به عامل اصلی استرس در این بیماران تبدیل شده که در نتیجه منجر به کاهش کمپلیانس بیمار میشود.
2-2-3- انسولین درمانی
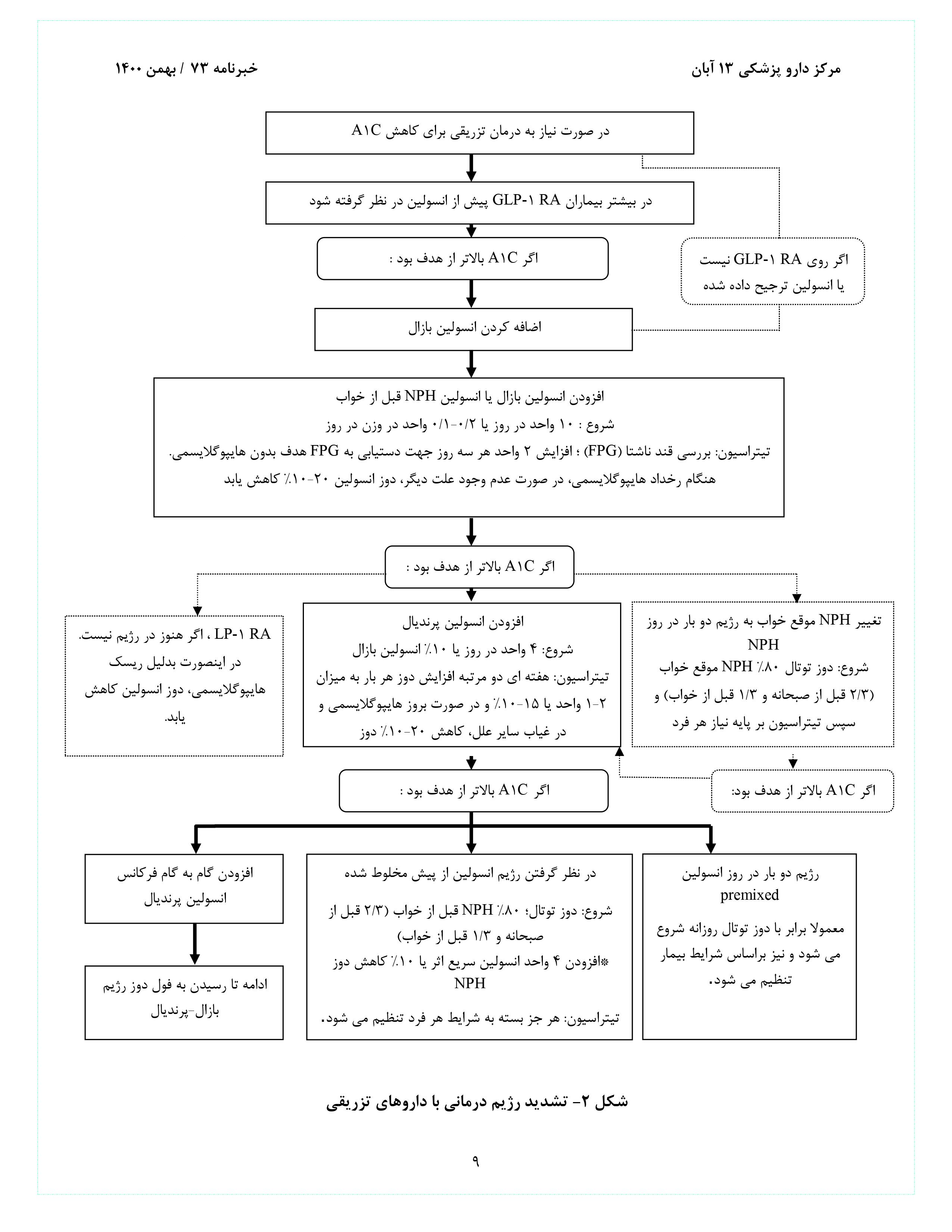
بسیاری از بیماران مبتلا به دیابت نوع دوم سرانجام به درمان با انسولین نیاز دارند. (شکل 2). به دلیل اینکه در بیماران با دیابت نوع دوم مقاومت به انسولین بیش از دیابت نوع اول است و از طرفی ریسک هایپوگلایسمی کمتری برایشان مطرح است، نیازمند دوز بالاتری از انسولین (1 واحد در کیلوگرم در روز) میباشند:
- انسولین بازال (پایه)
انسولین بازال به تنهایی راحتترین رژیم انسولین است و میتواند به متفورمین و سایر عوامل خوراکی اضافه شود. شروع دوزینگ براساس وزن بدن (2/0-1/0 واحد در کیلوگرم در روز) و درجه هایپرگلایسمی تخمین زده شده و سپس طی روزها و هفتههای آینده در هر فرد تنظیم میشود. اقدام اصلی انسولین پایه جلوگیری از تولید گلوکز کبدی و هایپرگلایسمی در طول شب و بین وعدههای غذایی است.کنترل قند خون ناشتا را میتوان با انسولینNPH انسانی یا آنالوگهای انسولین طولانی اثر به دست آورد. در مطالعات بالینی ثابت شده است که آنالوگهای بازال با اثر طولانیتر (گلارژین U-300یا دگلودک) نسبت به آنالوگهای انسولین طولانیاثر (گلارژین U-100یا دتمیر) و انسولینNPH انسانی، به ترتیب؛ ریسک هایپوگلایسمی شبانه کمتری دارند. ولی در عمل، این تفاوت با انسولینNPH انسانی قابل توجه نبوده و متوسط است.
هزینه انسولین طی دو دهه گذشته به طور مداوم با سرعتی چندین برابر سایر هزینه های پزشکی در حال افزایش است،. این هزینه بار قابل توجهی را برای بیماران به همراه دارد و میتواند منجر به عدم رعایت درمان از جانب بیمار شود.
بنابراین برای بسیاری از بیماران با دیابت نوع دوم، انسولین انسانی (NPH و رگولار) میتواند گزینه مناسب درمان باشد و پزشکان باید در رابطه با نحوه استفاده از این داروها آشنایی کامل داشته باشند.
- انسولین پرندیال
بسیاری از بیماران با دیابت نوع دوم برای رسیدن به قند خون هدف نیازمند دوزهایی از انسولین قبل از غذا در کنار انسولین بازال هستند. با یک دوز 4 واحدی یا 10% مقدار انسولین بازال همزمان با بزرگترین وعده غذایی شروع میشود و در ادامه میتوان براساس نیاز بیمار، افزایش داد. تیتراسیون براساس مانیتور قند خون و یا A1Cانجام میگیرد. در صورت افزایش قابل توجه در انسولین پرندیال پیش از شام، کاهش میزان انسولین بازال باید در نظر گرفته شود.
متاآنالیز انجام شده از مطالعات بالینی جهت مقایسه آنالوگهای سریع اثر انسولین با انسولین رگولار در بیماران دیابتی نوع 2، تفاوت مهمی را در A1Cیا افت قند خون گزارش نکرده است.
- انسولینهای تغلیظ شده[22]
انسولینرگولارU-500، بر اساس تعریف، پنج برابر غلیظتر از انسولینرگولارU-100 است. رگولار U-500 با شروع تاخیری و طول اثر بیشتر، دارای خصوصیاتی بیشتر شبیه به انسولین متوسط الاثر (NPH) است و میتوان با فرکانس تزریق دو یا سه بار در روز استفاده کرد.
غلظتگلارژینU-300 و دگلودکU-200، به ترتیب؛ سه و دو برابر بیشتر از فرمولاسیونهایU-100 آنها است و اجازه میدهد دوزهای بالاتر انسولین پایه در حجم استفاده شود.
FDA همچنین فرمولاسیون تغلیظ شده انسولین سریع اثر لیسپرو U-200 (200 واحد در میلیلیتر) و انسولین لیسپرو-aabcU-200 را تأیید کرده است. این فرآوردههای تغلیظ شده باعث شده خصوصا برای کسانی که مقاومت به انسولین بالایی داشته و نیازمند دوزهای زیادی از انسولین هستند، کمپلیانس بهتری به درمان نشان دهند.
به غیر از انسولین رگولار U-500 که به دو صورت پن از پیش پر شده و ویال در مارکت است، سایر انسولینهای تغلیظ شده فقط بصورت پنهای از پیش پر شده موجود میباشند.
- انسولین استنشاقی
انسولین استنشاقی به عنوان انسولین سریع اثر جهت کنترل قند خون بعد از غذا بدون عوارض هایپوگلایسمی و افزایش وزن، به کار میرود. انسولین استنشاقی در افراد با بیماری مزمن ریوی مثل آسم و COPD[23] ممنوع است و در افراد سیگاری و یا کسانی که اخیراً ترک کردهاند، توصیه نمیشود. همچنین برای سایر افراد هم نیاز به تست اسپیرومتری (FEV1[24]) قبل و بعد از شروع انسولین استنشاقی است.
2-2-4 درمان ترکیبی تزریقی
اگر انسولین بازال برای رسیدن به یک قند خون ناشتا قابل قبول تیتر شده باشد (یا اگر دوز 5/0 واحد در کیلوگرم در روز باشد و نشانه هایی از نیاز به درمان دیگر باشد) و A1C بالاتر از هدف باقی بماند، باید درمان ترکیبی تزریقی را در نظر گرفت.
در این روش می توان از افزودن آگونیستهای رسپتور GLP-1 به انسولین پایهیا دوزهای متعدد انسولین استفاده کرد؛ که ترکیب اول اثر بیشتری در پایین آوردن قند خون دارد و ریسک هایپوگلایسمی و افزایش وزن کمتری را باعث میشود. دو فرآورده حاوی انسولین بازال به همراه آگونیستهای رسپتور GLP-1 در دسترس میباشد: انسولین گلارژین به علاوه لیکسیسناتید[25] و انسولین دگلودک به علاوه لیراگلوتید، که البته در بازار دارویی ایران موجود نیست.
تشدید درمان با انسولین می تواند با افزودن دوزهای پراندیال به انسولین پایه انجام شود. در ابتدا با تک دوز انسولین پرندیال به همراه بزرگترین وعده غذایی شروع و سپس در صورت نیاز در تعداد دفعات بیشتر استفاده میشود. در روشی دیگر میتوان رژیم بیمارانی که تحت درمان با انسولین بازال/پرندیال هستند را به دو دوز انسولین از پیش مخلوط شده[26] تبدیل کرد. هر رویکرد مزایا و معایبی دارد. به عنوان مثال، رژیمهایبازال/پرندیال برای بیمارانی که با برنامههای نامنظم غذا میخورند، پیشنهاد میشود. از طرف دیگر، دو دوز انسولین پیش مخلوط یکروش ساده و راحت برایتأمین نیاز انسولین در طول روز است. علاوه بر این، انسولینهای انسانی چه بصورت جداگانه و یا از پیش مخلوط شده (NPH/رگولار 70/30) گزینههای ارزانتری جهت انسولین درمانیاند.
هنگام شروع درمان تزریقی ترکیبی، درمان با متفورمین باید حفظ شود، در حالی که سولفونیل اوره و مهار کنندههایDPP-4[27]معمولاً قطع میشوند.در بیماران با کنترل کمتر از حد مطلوب گلوکز خون، به ویژه در مواردی که به دوز انسولین زیاد نیاز دارند، افزودن تیازولیدین دیونیایک مهار کننده SGLT2 ممکن است به بهبود کنترل و کاهش میزان انسولین مورد نیاز کمک کند،اگرچه عوارض جانبی بالقوه باید در نظر گرفته شود.
با افزایش سن افراد مبتلا به دیابت نوع 2، ممکن است لازم باشد که رژیم های پیچیده انسولین به دلیل کاهش توانایی خود مدیریتی، ساده شوند.
تهیه وتنظیم:
دکتر علی طالبی(دستیار داروسازی بالینی)
دکتر نیلوفر خوشنام راد (دستیار داروسازی بالینی)
منابع:
- American Diabetes Association. 9. Pharmacologic approaches to glycemic treatment: standards of medical care in diabetes-2021. Diabetes care. 2021 Jan;44(Suppl 1):S111-24.
- https://diabetesjournals.org/care/issue/44/Supplement_1
پانوشت:
[1] American Diabetes Association
[2] Continuous subcutaneous insulin infusion
[3] Diabetes Control and Complications Trial
[4] Rapid-Acting Analog
[5] Faster-acting insulin aspart
[6] Insulin lispro-aabc
[7] Degludec
[8] Pramlintide
[9] Glucagon-Like Peptide 1
[10] liraglutide
[11] Exenatide
[12] Sodium–Glucose cotransporter2 (SGLT2) inhibitor
[13] Islet cell
[14] Food and Drug Administration
[15] estimated Glomerular Filtration Rate
[16] AtheroSclerotic CardioVascular Disease (ASCVD)
[17] Semaglutide
[18] Empagliflozin
[19] Canagliflozin
[20] Dapagliflozin
[21] Dulaglutide
[22] Concentrated Insulins
[23] chronic obstructive pulmonary disease
[24] forced expiratory volume in 1 s
[25] lixisenatide
[26] premixed insulin
[27] dipeptidyl peptidase–4 inhibitors

ارسال نظر