diagnosis and management of nonalcoholic fatty liver disease in adults
مروری بر تشخیص و درمان کبد چرب غیر الکلی در بزرگسالان
کبد چرب غیر الکلی (NAFLD) طیفی از بیماریهاست که در آن استئاتوز کبدی به همراه التهاب و فیبروز و یا بدون آن مشاهده میشود و سایر علل ثانویه نظیر مصرف الکل برای استئاتوز وجود نداشته باشد.

1 مقدمه
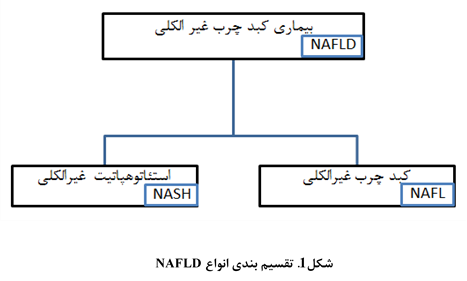
کبد چرب غیر الکلی[1] (NAFLD) طیفی از بیماریهاست که در آن استئاتوز کبدی به همراه التهاب و فیبروز و یا بدون آن مشاهده میشود و سایر علل ثانویه نظیر مصرف الکل برای استئاتوز وجود نداشته باشد. این طیف بیماری از یک شرایط خوشخیم [2]NAFL که به معنی کبد چرب غیرالکلی است تا شدیدترین شکل آن یعنی استئوهپاتیت غیرالکی ([3]NASH) دیده میشود. یعنی کبد چرب غیر الکلی میتواند به سیروز پیشرفت کند و احتمالا یکی از علل مهم سیروز کریپتوژنیک است.
تفاوت NAFL و NASH در این است که NAFL استئاتوز کبدی (تجمع چربی در کبد) بدون شواهد قابل توجه از التهاب است. اما NASH استئاتوز کبدی به همراه التهاب کبدی است و از نظر بافت شناسی قابل افتراق با هپاتیت الکلی نیست. NASH همچنین استئاتوهپاتیت غیر الکلی، هپاتیت سودوالکلی، هپاتیت شبه الکی، هپاتیت ناشی از کبد چرب، هپاتیت دیابتی و نکروز ناشی از استئاتوز نیز نامیده میشود.
2 اپیدمیولوژی
کبد چرب غیر الکلی در سرتاسر جهان مشاهده شده، اما در کشورهای غربی و صنعتی شایعتر است، زیرا سبک زندگی غربی با ریسک فاکتورهای بیماری شامل چاقی مرکزی، دیابت نوع دوم، دیسلیپیدمی و سندرم متابولیک همراه است. طبق مطالعات انجام شده در ایالات متحده آمریکا، درصد شیوع NAFLD در آمریکا 46-10 درصد میباشد. در مطالعات بر پایهی بیوپسیهای انجام شده از کبد بیماران NASH در 3-5 % موارد دیده شده است. به طور کلی در جهان شیوع 6 تا 35 درصد (میانه 20 درصد) گزارش شده است.
مهمترین ریسک فاکتور مرتبط با NAFLD سندرم متابولیک است. مطالعات نشان داده بیشتر افرادی که به کبد چرب غیرالکلی دچار میشوند به یک یا چند فاکتور از سندرم متابولیک مبتلا هستند که شامل موارد زیر میشود:
- دیابت ملیتوس نوع دوم یا مقاومت به انسولین
- سطح پایین HDL
- چاقی مرکزی (دور کمر ≥102 در مردان و ≥88 در زنان)
- سطح تری گلیسیرید بالا
- فشار خون بالا

اغلب بیماران در زمان تشخیص NAFLD در سنین 40 تا 50 سالگی هستند، مطالعات در رابطه با شیوع در جنس زن و مرد متفاوت بوده است، برخی نشاندهنده شیوع بیشتر در خانمها و برخی نشاندهنده شیوع بالاتر در آقایان بوده است.
اطلاعاتی در رابطه با ارتباط NAFLD با کوله سیستکتومی وجود داشته است که بر اساس آن افراد با سابقه کولهسیستکتومی ≥2 برابر بیشتر از افرادی که کوله سیستکتومی انجام ندادهاند به کبد چرب غیرالکلی مبتلا شده اند.
در افرادی که سنگ کیسه صفرا داشته اما تحت کولهسیستکتومی قرار نگرفتهاند افزایش در میزان ابتلا به NAFLD دیده نشده است.
ریسک فاکتورهای مرتبط با وقوع NAFLD در جدول شماره 1، خلاصه شده است:
|
جدول شماره 1. ریسک فاکتورهای مرتبط با NAFLD |
|
|
ریسک فاکتورهای قطعی |
ریسک فاکتورهای احتمالی |
|
سندرم متابولیک |
هایپوتیروئیدیسم |
|
پرفشاری خون |
کم کاری غده هیپوفیز |
|
دیابت ملیتوس نوع دوم یا مقاومت به انسولین |
هایپوگنادیسم |
|
دیس لیپیدمی (تریگلیسرید بالا، HDL پایین) |
آپنه انسدادی خواب |
|
چاقی مرکزی |
سندرم تخمدان پلی کیستیک |
|
|
تغذیه تام وریدی |
|
|
افزایش مصرف فروکتوز |
|
|
کاهش وزن با سرعت بالا |
|
|
کوله سیستکتومی |
3 پاتوفیزیولوژی
پاتوفیزیولوژی این بیماری به طور کامل شناخته نشده است. براساس تئوریهای موجود، مهمترین پاتوژنز مقاومت به انسولین بوده که میتواند منجر به استئاتوز کبدی و حتی هپاتیت ناشی از استئاتوز کبدی شود. برای ایجاد التهاب ناشی از نکروز یک فاکتور ماشه[4] ایجاد کننده آسیب اکسیداتیو باید وجود داشته باشد، این آسیبهای اکسیداتیو میتواند شامل آهن کبدی، لپتین، کمبود آنتی اکسیدانت ها و باکتری های روده باشد.
4 علائم و تظاهرات
بیشتر افراد مبتلا به کبد چرب غیرالکلی علامتی ندارند. برخی از این افراد از خستگی، بیحالی، درد مبهم در قسمت راست و بالای شکم شکایت دارند.
در معاینات بالینی ممکن است هپاتومگالی در لمس و همچنین در تصویربرداری مشاهده شود که به علت تجمع چربی در کبد است. هپاتومگالی اغلب در مراحل پیشرفته بیماری مشاهده میشود. بیمارانی که دچار سیروز میشوند علائم واضح نارسایی کبدی نظیر آنژیوم عنکبوتی، آسیت و اریتم کف دست را نشان خواهند داد.
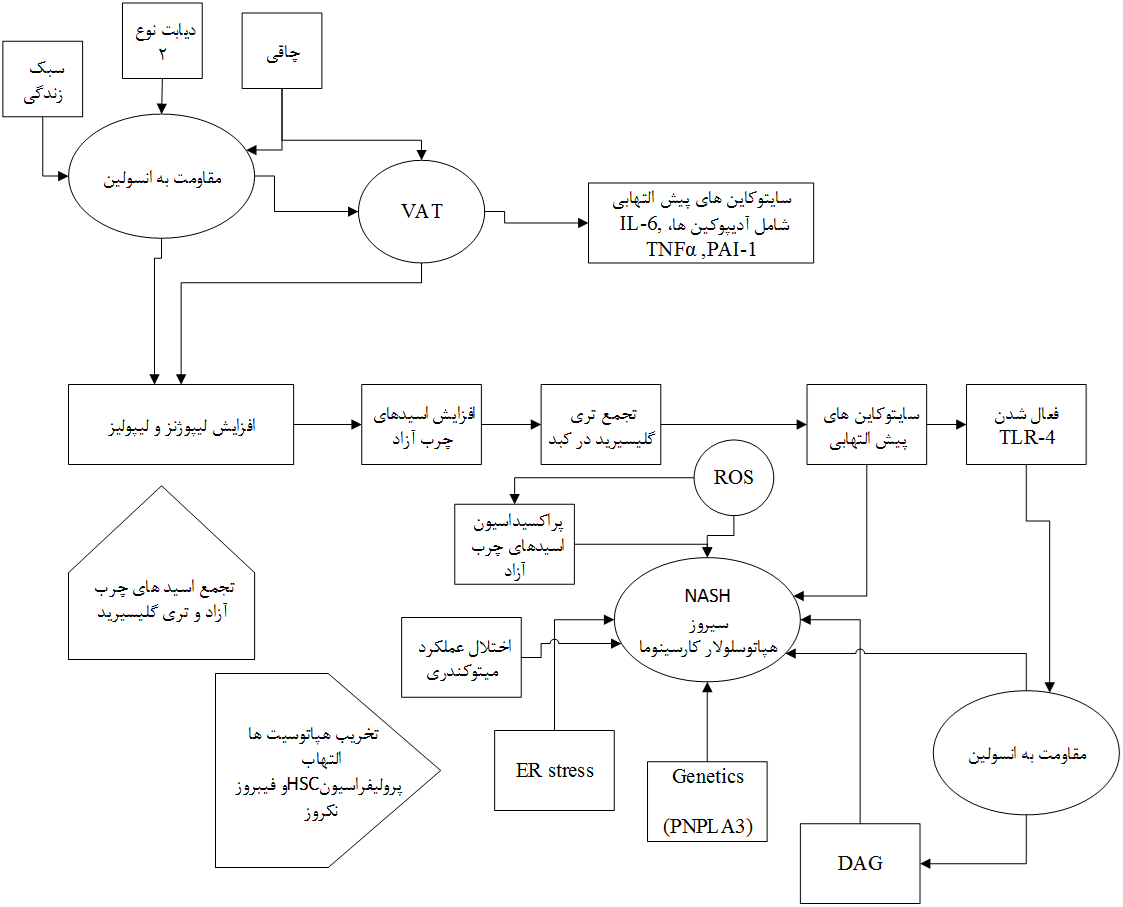
شکل3. پاتوژنز NAFLD و عوامل موثر بر آن
یافتههای آزمایشگاهی
افزایش آنزیم های کبدی در مبتلایان به کبد چرب غیر الکلی دیده میشود، اما بسیاری از بیماران مبتلا ممکن است آنزیمهای کبدی نرمال داشته باشند و طبیعی بودن آنزیمها ردکننده ابتلا به NAFLD نیست. افزایش در سطح آنزیم های [5]ALT و [6]AST در حدود رسیدن به دو تا پنج برابر حد بالای سطح نرمال است. نسبت [7]ALT/AST به زیر 1 می رسد و این در حالی است که در کبد چرب الکلی این نسبت بالای 2 میباشد. میزان افزایش در آنزیم های کبدی ALT و AST شدت التهاب و یا فیبروز را پیشبینی نکرده و نرمال بودن آن نیز به معنی عدم وجود آسیب نیست. سطح آلکالین فسفاتاز به 2 تا3 برابر حد بالای سطح نرمال افزایش مییابد. سطح آلبومین و بیلی روبین معمولاً نرمال است، مگر اینکه بیماری به سمت سیروز پیشرفت کرده باشد. افزایش زمان پروترومبین ([8]PT)، ترومبوسایتوپنی و نوتروپنی نیز در بیماران سیروتیک دیده میشود.
افزایش در سطح فریتین به میزان یک و نیم برابر حد بالای سطح نرمال در بیماران با کبد چرب غیر الکلی با افزایش فعالیت بیماری و فیبروز پیشرفته مرتبط است. در این بیماران ممکن است سطح اتوآنتی بادی هایی مثل ANA[9] و AMA[10] مثبت باشد اما میزان اهمیت این اتوآنتیبادیها در این بیماری هنوز مشخص نشده است.
یافتههای تصویربرداری
در سونوگرافی افزایش اکوژنیسیته بافت کبد، افزایش تضعیف[11] در CT scan [12] و افزایش سیگنال بافت چربی در MRI [13]دیده می شود.
اختلالات همراه
چناچه ذکر شد، در بیشتر موارد حداقل یک مورد از فاکتورهای سندرم متابولیک در این بیماران دیده میشود.
5 تشخیص
تشخیص کبد چرب الکلی نیازمند تمامی موارد زیر است:
- تظاهرات استئاتوز کبدی در تصویربرداری یا بیوپسی
- رد مصرف قابل توجه الکل
- رد سایر علل عامل استئاتوز کبدی
- عدم وجود نارسایی مزمن کبدی
در صورتی که سایر علل ایجاد کننده استئاتوز کبدی در بیمار رد شوند، معمولاً تصویربرداری در اکثر بیماران در تشخیص قطعی کمک کننده است. بیوپسی برای عموم بیماران توصیه نمیشود، مگر در مواردی که تشخیص واضح نیست و نیاز به بررسی دقیق میزان آسیب کبدی وجود دارد.
در حال حاضر بیوپسی تنها روش افتراق کبد چرب غیرالکلی از استئاتوهپاتیت غیرالکلی است.
یافته های آزمایشگاهی
آزمایشاتی نظیر سطح آمینوترنسفرازهای کبدی و سطح فریتین اغلب غیرطبیعی هستند. هرچند این تغییرات برای تشخیص ضروری نبوده و رد کننده نیز نیستند. به هر حال به دلیل رد سایر تشخیصها تستهای آزمایشگاهی انجام میشوند.
رد کردن سایر بیماریها
در ابتدا باید یک شرح حال کامل از بیمار شامل مصرف الکل، استفاده از داروها و استئاتوز مرتبط با بارداری یا قحطی در نظر گرفته شود. آزمایشات زیر برای بیماران در نظر گرفته میشود:
- آنتی بادی ضد هپاتیت سی
- آنتیژن سطحی هپاتیت بی (HBs Ag)، آنتیبادی علیه سطح هپاتیت بی (HBs Ab)، و آنتیبادی هستهای (HBc Ab)
- سطح آهن پلاسما، فریتین، و ظرفیت تام اتصال آهن (TIBC[14])
- سطح گاماگلوبین، ANA، AMA، آنتیبادی-1 میکروزومال کبدی/کلیوی
همچنین با توجه به علائم بیمار، سابقه بیمار و سابقه خانوادگی وی، بیماری ویلسون، اختلالات تیروئیدی، بیماری سلیاک کمبود آنتی تریپسین آلفا-1، سندرم بودکیاری و [15]HELLP مورد بررسی قرار گیرد.
یافتههای تصویربرداری
روش های تصویربرداری متفاوتی برای تشخیص NAFLD مورد استفاده قرار می گیرد. اما در حال حاضر روش تصویربرداری مشخصی برای افتراق سابتایپهای NALFD شناخته نشده است. روش معمول سونوگرافی (اولتراسوند) میباشد و پیشنهاد میشود اگر بیماری تاکنون تصویربرداری انجام نداده است این روش برای وی انجام شود. هم چنین CT scan و MRI نیز میتواند استئاتوز کبدی را تشخیص دهد.
الاستوگرافی (فیبرواسکن) برای گریدبندی استئاتوز کبدی مورد استفاده قرار میگیرد.
تشخیص بر اساس تصویربرداری در صورتی صورت میگیرد که تمامی شرایط زیر محرز شود:
- تغییرات به نفع انفیلتراسیون چربی در تصویربرداری کبد
- رد سایر علل مشکلات کبدی
- عدم وجود علائم و نشانههای سیروز
- بیمار در ریسک بالای فیبروز پیشرفته یا سیروز نباشد. مثلاً یک فرد جوان بدون ابتلا به دیابت و با سطح طبیعی فریتین خطر پایینی برای سیروز دارد.
در صورت عدم مثبت بودن تمام معیارهای بالا، نیاز به بیوپسی برای ارزیابی درجات آسیب کبدی است.
بیوپسی
همانطور که در سرفصلهای فوق ذکر شد، استاندارد طلایی برای افتراق سابتایپهای مختلف بیماری کبد چرب غیر الکلی بیوپسی است. همچنین در بیمارانی که تشخیص به طور دقیق مشخص نبوده و یا نیاز است که میزان دقیق آسیب و التهاب بررسی شود از بیوپسی استفاده میشود. به طور کلی اندیکاسیون های انجام بیوپسی را میتوان در موارد زیر خلاصه نمود:
- علائم و نشانه های بیماری مزمن کبدی مانند سیروز در فرد نمایان باشد.
- بیمار دچار اسپلنومگالی (مطرح کننده سیروز)
- سایتوپنی (مطرح کننده سیروز)
- افزایش فریتین به بیش از 1.5 برابر حد بالای سطح نرمال (مطرح کننده استئاتوهپاتیت الکلی و فیبروز پیشرفته)
- بیماران با سن بالای 45 سال و مبتلا به چاقی یا دیابت (ریسک بالاتر فیبروز پیشرفته)
حداقل معیار تشخیص بافتشناسی NAFLD حضور بیش از 5 درصد هپاتوسیت استئاتوتیک در بافت کبدی است. همچنین استئاتوز، بیماران ممکن است رسوب کبدی آهن داشته باشند.
بیوپسی امکان افتراق NAFL و NASH را فراهم میسازد. در صورت موارد زیر NAFL تشخیص داده میشود:
- استئاتوز به تنهایی
- استئاتوز با التهاب لوبولار یا پرتال، بدون ballooning هپاتوسیتها
- استئاتوز به همراه ballooning هپاتوسیتها، اما بدون التهاب
در NASH التهاب به همراه ballooning در سلول های کبدی و استئاتوز وجود دارد. بر اساس بیوپسی نمیتوان افتراقی بین NASH و استئاتوهپاتیت الکلی قائل شد. در بیوپسی ممکن است فیبروز نیز دیده شود ولی ویژگی اختصاصی برای این مشکل نیست.
زمانی که فیبروز به سمت سیروز پیش میرود استئاتوز و التهاب به خوبی تشخیص داده نشده و سیروز کریپتوژنیک شناخته میشود. فیبروز پورت اگر به تنهایی دیده شود ممکن است نوعی از NASH باشد. التهاب در پورت در کودکان به نسبت بزرگسالان بیشتر است.
در مواردی که NASH به همراه سایر بیماری های کبدی وجود داشته باشد، تشخیص NASH سختتر خواهد بود. به طور مثال بیماران مبتلا به NASH ممکن است بیماری کبد الکلی نیز داشته باشند که تاکنون روشی برای افتراق این دو در بیوپسی شناخته نشده است.
امتیاز فعالیت NAFLD[16]
این امتیاز یک روش امتیازبندی معتبر شده است که میزان فعالیت بیماری را طبقهبندی میکند. در این امتیازبندی برای فیبروز کبدی امتیازی در نظرگرفته نشده است. مطابق این امتیازبندی امتیاز 0 تا 3 برای استئاتوز، 0 تا 3 برای التهاب، و ballooning هپاتوسلولار 0 تا 2، در نظر گرفته شده و سپس با هم جمع میشوند. اگر مجموع امتیاز بیمار در این امتیاز بندی 2-0 باشد بیمار به احتمال زیاد مبتلا به NASH نیست و اگر امتیاز 4-3 باشد، احتمال NASH بالاست.
بررسی های غیرتهاجمی تشخیص فیبروز کبدی
امروزه روشهای متعددی به منظور تشخیص فیبروز کبدی وجود دارد. روش اختصاصی برای بیماری کبد چرب غیرالکلی روش امتیازبندی فیبروز در این بیماری می باشد. هر چه امتیاز بیمار در این امتیازبندی بالاتر باشد، میزان مرگ و میر بیماران به دلیل بیماری های قلبی- عروقی نیز افرایش مییابد. در این امتیازبندی سن، شاخص توده بدنی، هایپرگلایسمی، سطح آمینوترانسفرازها، شمارش پلاکت، و آلبومین در نظر گرفته شده است.
6 تشخیص های افتراقی
دلایل دیگری برای استئاتوز کبدی وجود داشته که باید در بیمار مشکوک به NAFLD بررسی و رد شوند. این موارد شامل بیماریهای زیر میشود:
- بیماری کبد الکلی
- هپاتیت C به خصوص ژنوتایپ 3
- بیماری ویلسون
- آبتالیپوپروتئینمیا
- داروها (آمیودارون، متوترکسات، تاموکسیفن، گلوکوکورتیکوئیدها، والپروات سدیم، آنتی رترووایرال های HIV)
- سندرم ری
- کبد چرب حاد بارداری
- HELLP (آنمی همولیتیک، بالا رفتن آنزیمهای کبدی، پلاکت پایین)
- اختلالات متابولیک ارثی (کمبودLCAT [17]، بیماری ولمن، بیماری اختلال در ذخیره ی کلسترول استر[18])
- بیماری های کبدی ناشی از داروها
- لیپودیستروفی
- گرسنگی شدید
- تغذیه وریدی
تعریف مصرف قابل توجه الکل
براساس [19]AASLDبه مصرف ≥ 21 نوشیدنی استاندارد الکلی در هفته برای مردان و ≥ 14 نوشیدنی استاندارد الکلی در هفته برای زنان به مدت حداقل دو سال مصرف الکل به میزان قابل توجه میگویند. براساس [20]NIAAA نوشیدنی استاندارد الکلی، نوشیدنی است که 14 گرم الکل خالص داشته باشد.
7 غربالگری
گایدلاینAASLD غربالگری را توصیه نکرده است، چرا که برای روش های تشخیصی مورد استفاده (از آن جایی که سطح آنزیم های کبدی ممکن است در بیماران NAFLD نرمال باشد) و همچنین درمان NAFLD (البته اگر درمانی وجود داشته باشد) و سود نسبت به هزینه نظر قطعی وجود ندارد.
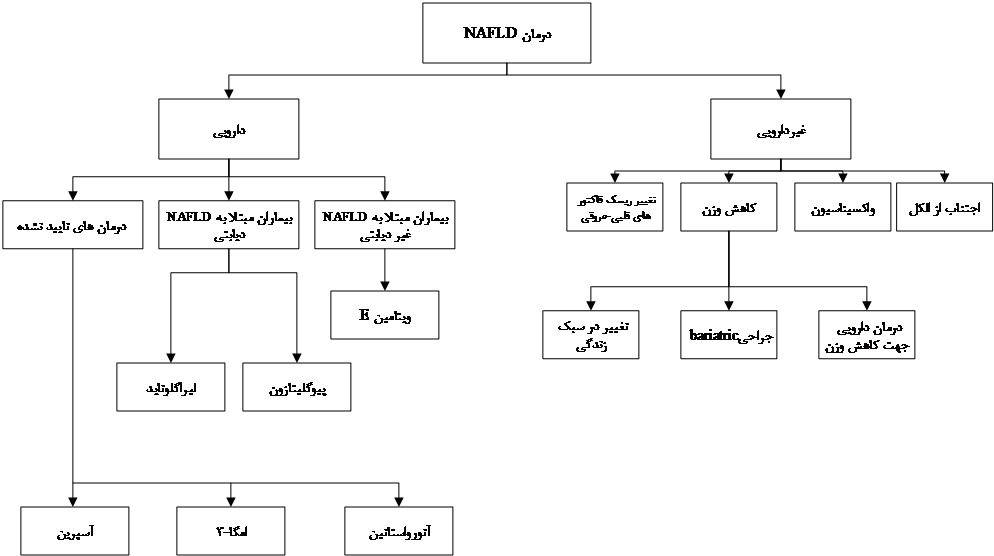
8 درمان
توصیههای زیر به تمامی بیماران مبتلا به NAFLD ارائه میشود.
اجتناب از مصرف الکل
پیشنهاد به تمامی بیماران قطع کامل مصرف الکل است، و از مصرف مقادیر زیاد الکل (به طور مثال، بیشتر از 14 نوشیدنی در هفته و یا بیشتر از 4 نوشیدنی در یک روز برای مردان؛ و بیشتر از 7 نوشیدنی در هفته و یا بیشتر از 3 نوشیدنی در یک روز برای زنان) قویاً اجتناب شود. مصرف زیاد الکل با پیشرفت بیماری در ارتباط است. البته اینکه مصرف کم تا متوسط الکل نیز آسیبرسان باشد به طور کامل مشخص نشده است. تا زمان قویتر شدن شواهد، پیشنهاد به اجتناب از مصرف هر مقدار الکل در این بیماران میشود.
واکسیناسیون
واکسیناسیون علیه ویروس هپاتیت A و هپاتیت B در بیماران فاقد شواهد ایمنی سرولوژیک توصیه میشود. واکسنهای دیگر برای بیماران با مشکلی کبدی شامل واکسن پنوموکوک و برنامه استاندارد واکسیناسیون است.
اصلاح ریسک فاکتورهای قلبی-عروقی
بیماران مبتلا به NAFLD در ریسک بالاتری از ابتلا به بیماری های قلبی- عروقی بوده و اغلب ریسک فاکتورهای متعددی برای بروز بیماری های قلبی- عروقی (به طور مثال دیس لیپیدمی، فشارخون بالا) را دارند.
- درمان بیماران مبتلا به NAFLD و دیابت، منوط بر کنترل قند خون در این بیماران است.
- بیشتر بیماران مبتلا به NAFLD به همراه دیس لیپیدمی کاندید دریافت داروهای پایین آورنده ی چربی خون هستند.
کاهش وزن
کاهش وزن از اقدامات مهم در بیماران مبتلا به NAFLD است. کاهش وزن برای تمام بیماران با NAFLD مبتلا به اضافه وزن (BMI >25 Kg/m2) و یا بیماران مبتلا به چاقی (BMI > 30Kg/m2) پیشنهاد میشود. کاهش وزن منجر به بهبود آزمایشات بیوشیمیایی، بافتشناسی کبد، سطح انسولین سرمی و بهبود کیفیت زندگی بیماران مبتلا به NAFLD میشود. تغییر در سبک زندگی شامل اصلاح رژیم غذایی و ورزش میشود. برای بیمارانی که بعد از 6 ماه موفق به رسیدن به هدف وزنی نشوند، جراحی باریتریک در نظر گرفته میشود. دارودرمانی برای کاهش وزن یک گزینه درمانی برای برخی از بیماران است.
|
شکل4. درمان NAFLD |
مداخلات اولیه اصلاح سبک زندگی
کاهش وزن 5 تا 7 درصدی وزن بدن یا سرعت نیم تا یک کیلوگرم در هفته برای بیماران مبتلا به اضافه وزن یا چاقی از طریق بهبود سبک زندگی و ورزش توصیه میشود. در بیماران با شک به NASH یا در موارد تایید شده با بیوپسی، کاهش وزن بیشتر یعنی در حدود هفت تا ده درصد وزن بدن توصیه میشود. مشاوره تغذیه برای تمامی این بیماران و ارجاع به متخصص تغذیه توصیه میشود.
در برخی بیماران کاهش وزن بیشتری نیاز بوده و باید بیش از اهداف اولیه کاهش وزن داشته باشند. در صورتی که سطح ALT علیرغم رسیدن به اهداف وزنی طبیعی نشود (کمتر از 20 برای خانمها، و زیر 30 برای آقایان)، افزایش بیشتر وزن توصیه میشود.
در بیماران مبتلا به NASH و یا فیبروز پیشرفته که پس از شش ماه به اهداف وزنی نرسند، گزینههای بعدی شامل جراحی باریتریک توصیه میشود.
افزایش فعالیت فیزیکی با کاهش مرگ به هر علت[21] و مرگ مرتبط با علل قلبی همراه بوده است.
جراحی باریتریک
بیماران مبتلا به NASH یا فیبروز پیشرفته کبدی (اما بدون سیروز کبدی جبران نشده) که طی 6 ماه مداخلات اصلاح سبک زندگی شامل دو نوبت مشاوره متخصص تغذیه، به وزن هدف نرسیدهاند، توصیه به جراحی باریتریک میشود. این جراحی در بیماران چاق مبتلا به NAFLD باعث بهبود بافت شناسی کبدی پس از جراحی شده است. هرچند، بدتر شدن فیبروز در برخی از بیماران به دنبال جراحی باریتریک دیده شده است و برای تمام بیماران انجام تست های کبدی (پس از 6 هفته، یک ماه، و 6 ماه پس از جراحی) توصیه میشود. هم چنین توصیه میشود بیماران مبتلا به سیروز کبدی که تحت جراحی قرار گرفتهاند، از نظر علائم سیروز جبران نشده شامل آسیت و انسفالوپاتی کبدی در زمانهای یک ماه و سه ماه بعد از جراحی بررسی شوند.
دارودرمانی کاهش وزن
در بیمارانی که به هدف وزنی نمیرسند، دارودرمانی چاقی ممکن است در نظر گرفته شود. برخی از متخصصین با این رویکرد مخالف و برخی دیگر موافق هستند.
دارودرمانی در بیماران مبتلا به NAFLD
گزینههای دارودرمانی هدفمند کبدی برای NAFLD محدود بوده (به طور مثال ویتامین E و بعضی حساسکننده های گیرنده انسولین) و برای تمام بیماران تجویز نمیشود. دارو درمانی برای بیمارانی که به وزن هدف نرسیده و بر اساس بیوپسی کبدی فیبروز مرحله ی 2 به بالا دارند در نظر گرفته میشود. رویکرد دارودرمانی همچنین براساس دیابت ابتلا یا عدم ابتلا به دیابت در این بیماران تفاوت دارد.
درمانهای دارویی در بیماران مبتلا به NASH مطالعه شده است. اما بیشتر این مطالعات از نظر زمانی به قدری طولانی نبودهاند که امکان ارزیابی اثر آن بر پیامدهای مهم بیماران نظیر سیروز جبران نشده وجود داشته باشد. در این مطالعات پیامدهای مرتبط نظیر سطح آنزیمهای کبدی و بافتشناسی ارزیابی شده و نتایج متناقضی به دست آمده است.
• بیماران مبتلا به NASH و عدم ابتلا به دیابت: در بیماران مبتلا به NASH تایید شده با بیوپسی و فیبروز مرحله 2 به بالا که مبتلا به دیابت ملیتوس نیستند به صورت کلی، ویتامین E با دوز 800 واحد روزانه توصیه میشود. برخی از مطالعات پیشنهاد کردهاند که ویتامین E می تواند استئاتوز و التهاب در برخی بیماران را بهبود بخشد. مطالعات از نظر فرمولاسیون ویتامین E، جمعیت وارد شده به مطالعه، طول مدت مصرف و تغییر در سبک زندگی نیز متفاوت هستند. بنابراین نتایج این مطالعات به خوبی قابل تعمیم نبوده و نمیتوان تجویز ویتامین E را در تمامی بیماران توصیه کرد. همچنین مصرف دوزهای بیشتر یا مساوی 400 واحد در روز با افزایش مرگ به هر علت در برخی از مطالعات همراه بوده است. با توجه به این دو نکته که اطلاعات در خصوص این دارو متفاوت بوده و نگرانی در خصوص ایمنی دوزهای بالای ویتامین E وجود دارد، سود و زیان درمان با ویتامین E برای هر بیمار باید شخصاً در نظر گرفته شده و ترجیح بیمار در این تصمیمگیری دخیل است.
در مطالعاتی که سودمندی ویتامین E را در بیماران مبتلا به NAFLD ارزیابی نمودهاند، بیماران مبتلا به دیابت و یا سیروز جبران نشده وارد مطالعه نشدهاند. بنابراین ویتامین E تنها در بیماران مبتلا به NASH غیر دیابتی توصیه میشود.
به دلیل ارتباط تجویز ویتامین E با کنسر پروستات، در بیمارانی که خود و یا خانواده آنان سابقه ابتلا به کنسر پروستات داشتهاند، تجویز ویتامین E توصیه نمیشود.
مصرف پیوگلیتازون در بیماران غیر دیابتی مبتلا به NASH به دلیل عوارض جانبی بالقوه توصیه نمیشود. اگرچه برخی از راهنماهای جوامع مرتبط (نظیر AASLD) تجویز آن را در این بیمارن توصیه کردهاند.
• بیماران مبتلا به NASH و مبتلا به دیابت: در بیماران مبتلا به دیابت، حضور NASH میتواند در تعیین داروی کاهنده قند موثر باشد. هرچند درمان اولیه دیابت معمولاً متفورمین در نظر گرفته میشود که بر بافت شناسی کبد اثری ندارد. اثرات مثبت بافت شناسی کبد با سایر داروهای حساس کننده انسولین به عنوان خط دوم درمان میتواند سودمند باشد. در شرایطی که امکان تجویز متفورمین وجود نداشته و یا نیاز به افزودن داروی دوم وجود دارد داروی پیوگلیتازون یا داروهای آگونیست گیرنده GLP-1 در نظر گرفته میشوند. در بیماران مبتلا به دیابت نوع دوم و NASH تایید شده با بیوپسی، پیوگلیتازون منجر به بهبود فیبروز، التهاب و استئاتوز شده است. آگونیستهای گیرنده GLP-1 نیز اثرات مثبتی دارند، از این دسته لیراگلوتاید و سماگلوتاید مورد مطالعه قرار گرفتهاند. باید در نظر داشت که در کنار اثرات مفید این داروها عوارضی نیز وجود دارد، مثلاً داروی پیوگلیتازون همراه با افزایش وزن، نارسایی قلبی و شکستگی است.
• درمان هایی که سودمندی نامطمئنی دارند: برخی از درمانهای مورد مطالعه در درمان NAFLD اطلاعات کافی نداشته و نمیتوان با اطلاعات فعلی آنها را توصیه کرد. این درمانها شامل آتورواستاتین، اسیدهای چرب امگا-3 و آسپرین میشود.
پایش های آزمایشگاهی
آمینوترنسفرازهای کبدی شامل AST و ALT هر 3 تا 6 ماه بعد از شروع تغییرات اصلاح در سبک زندگی به منظور رسیدن و حفظ وزن هدف ارزیابی میشود. در صورت عدم نرمال شدن این آنزیمها، بررسی سایر علل بیماری کبدی پیشنهاد میشود.
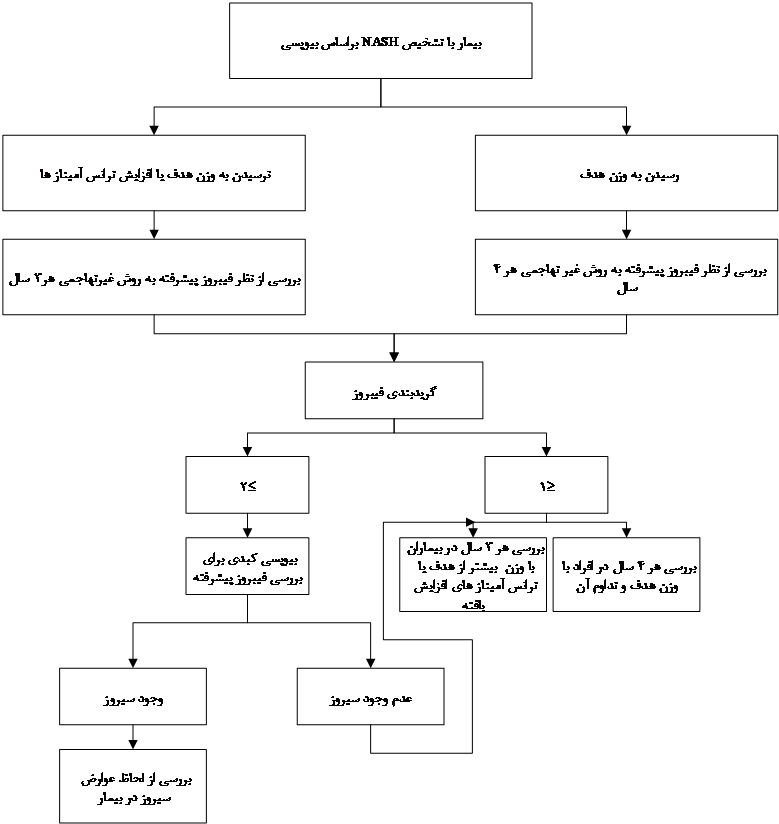
پایش فیبروز
رویکرد پایش بیماران از نظر فیبروز پیشرفته بر اساس NASH تاییدشده با بیوپسی، رسیدن به اهداف کاهش وزن و طبیعی شدن سطح آنزیمهای کبدی است:
|
شکل 5. پایش بیماران مبتلا به NAFLD
|
- بیماران با NASH تایید شده بیوپسی: برای این بیماران از روشهای غیرتهاجمی ارزیابی فیبروز استفاده میشود:
- در بیمارانی که به کاهش وزن حداقل 5 تا 7 درصدی نرسیده، یا افزایش آنزیمهای کبدی در آنان دیده میشود، ارزیابی غیرتهاجمی هر سه سال انجام میشود.
- در بیمارانی که به اهداف کاهش وزن رسیده و آنزیمهای کبدی به سطح طبیعی رسیدهاند، ارزیابی غیرتهاجمی هر چهار سال انجام میشود.
در صورتی که ارزیابی غیرتهاجمی نشاندهنده خطر پایین و امتیاز فیبروز (≤F1) باشد، ادامه پایش هر چهار سال (در صورت حفظ کاهش وزن) و یا هر سه سال (در صورت عدم حفظ کاهش وزن) خواهد بود. بیمارانی مبتلا به NASH و بدون فیبروز یا فیبروز جزئی پروگنوز عالی داشته و نیازمند پایش دقیق نیستند.
در صورتی که ارزیابیهای غیرتهاجمی نشان دهنده خطر بالا و امتیاز فیبروز (≥F2) باشد، یک بیوپسی به بیمار پیشنهاد شده تا فیبروز پیشرفته ارزیابی شود. در صورتی که بیوپسی شواهدی به نفع سیروز نداشت، پایش بیمار با روشهای تصویربرداری غیرتهاجمی در زمانهای فوق ادامه مییابد. در صورتی که بیوپسی نشانگر سیروز بود، مدیریت بیماری با هدف کاهش عوارض سیروز نظیر خونریزی ویسرال، و کارسینوم هپاتوسلولار ادامه خواهد یافت.
- بیمارانی که بیوپسی آنان به نفع NASH نبوده است:
در این بیماران نیازی به ارزیابی فیبروز نیست. براساس علائم بالینی مثلاً در صورت افزایش وزن یا دیگر علائم سندرم متابولیک یک ارزیابی غیرتهاجمی سه تا چهار سال بعد انجام خواهد شد.
روش غیرتهاجمی بررسی بر اساس امکانات در دسترس، الاستوگرافی (فیبرواسکن) و مارکرهای سرمی فیبروز در نظر گرفته خواهد شد.
9 جمعیت های خاص- سیروز کبدی
درمان سیروز ناشی از NAFLD مشابه با سایر علل سیروز است. این درمان ها شامل مدیریت فشار خون پورت، بررسی از لحاظ هپاتوسلولار کارسینوما و بررسی پیوند کبد برای بیماران با سیروز جبران نشده است.
10 سیر بیماری
بیماران مبتلا به NAFLD در خطر فیبروز پیشرفته (مرحله F2 یا بالاتر بافت شناسی) هستند. وقتی استئاتوز ساده به سمت استئاتوهپاتیت و سپس فیبروز پیشرفت میکند، سیروز ایجاد خواهد شد. مرحله فیبروز تنها یافته در ارتباط با پیامدهای بیماریهای مرتبط با کبد، پیوند کبد، و مورتالیته در بیماران مبتلا به NAFLD است.
ریسک فاکتورهایی که با فیبروز پیشرفته مرتبط است به دو دسته تقسیم می شود:
ریسکفاکتورهای مرتبط با بیمار:
- مصرف الکل
- BMI بیشتر از 28
- دیابت ملیتوس
- سن بالا (بزرگتر مساوی 50 سال)
ریسک فاکتورهای مرتبط با بیماری:
- شواهد به نفع التهاب در بیوپسی
- شواهد فیبروز در بیوپسی و یا Mallory hyaline به همراه ballooning degeneration
- افزایش ترانس آمینازها به بیش از 2 برابر حد بالای سطح نرمال
مصرف کافئین ممکن است منجر به خطر کمتر پیشرفت به سمت فیبروز شود.
11 موارد نیازمند ارجاع
در صورت وجود هر کدام از موارد زیر نیاز به ارجاع به متخصص در زمینه کبد وجود دارد:
- بالا باقی ماندن ترانس آمیناز های کبدی علی رغم کاهش وزن برابر یا بیش از 5 درصد از وزن بدن (هدف ارزیابی سایر علل بیماریهای کبدی است)
- شرایط بالینی منطبق بر بیماری پیشرفته کبدی مانند آسیت، زردی و یا اسپلنومگالی
- شواهد استئاتوهپاتیت در بیوپسی
- شواهد فیبروز پیش رفته (F≥3) در روش های غیرتهاجمی تشخیص فیبروز
بیمارانی که دچار عوارض سیروز شامل آسیت یا خونریزی ویسرال میشوند، و یا امتیاز MELD بزرگتر یا مساوی 10 دارند، باید از نظر پیوند کبد مورد ارزیابی قرار گیرند.
تهیه و تنظیم:
دکترطاهره مدنی (دستیار داروسازی بالینی)
دکتر نیلوفر خوشنام راد (دستیار داروسازی بالینی)
منابع:
- https://www.uptodate.com/contents/epidemiology-clinical-features-and-diagnosis-of-nonalcoholic-fatty-liver-disease-in-adults?search=nonalcoholic-fatty liverdisease&source=search_result&selectedTitle=1~135&usage_type=default&display_rank=1. [
- https://www.uptodate.com/contents/management-of-nonalcoholic-fatty-liver-disease-in-adults?search=nonalcoholic-fatty-liver-disease&source=search_result&selectedTitle=2~135&usage_type=default&display_rank=2. [
- Jennison E, Patel J, Scorletti E, Byrne CD. Diagnosis and management of non-alcoholic fatty liver disease. Postgraduate Medical Journal. 2019;95(1124):314-22.
- Cobbold J, Anstee Q, Taylor-Robinson S. The importance of fatty liver disease in clinical practice. The Proceedings of the Nutrition Society. 2010;69:518-27.
- Neuschwander-Tetri BA. Non-alcoholic fatty liver disease. BMC medicine. 2017;15(1):1-6.
- Marino L, Jornayvaz FR. Endocrine causes of nonalcoholic fatty liver disease. World Journal of Gastroenterology: WJG. 2015;21(39):11053.
[1] Nonalcoholic fatty liver disease
[2] nonalcoholic fatty liver
[3] Nonalcoholic steatohepatitis
[4] Trigger
[5] Alanin aminotransferase
[6] Aspartate aminotransferase
[7] ALT/AST ratio
[8] Prothrombin time
[9] Antinuclear antibody
[10] Anti-smooth muscle antibody
[11] Attenuation
[12] Computed tomography scan
[13] Magnetic Resonance Imaging
[14] Total Iron Binding Capacity
[15] hemolysis, elevated liver enzymes, and low platelets
[16] NAFLD score (NAS)
[17] lecithin-cholesterol acyltransferase
[18] cholesterol ester storage disease
[19] American association for the study of liver disease
[20] National institute of alcohol abuse and alcoholism
[21] All-cause mortality

ارسال نظر