توصیههای داروساز در رابطه با
پرهاکلامسی
پرهاکلامسی یکی از عوارض دروان بارداری است که با افزایش فشار خون از هفته 20 بارداری به بعد و بروز برخی آسیبهای بافتی بروز میکند. احتمال بروز این عارضه در طول دوره بارداری 5 تا 7 درصد برآورد شده است.
پرهاکلامسی چیست؟
پرهاکلامسی اختلالی است که صرفا در خانمهای باردار یا پس از زایمان اتفاق میافتد. در صورتی برای بیمار تشخیص پرهاکلامسی در نظر گرفته میشود که پیش از دوره بارداری مبتلا به اختلالات فشار خون نبوده باشد. در بیماران پرهاکلامسی، علائم و نشانههای آسیب به اندامها (کبد، کلیه، مغز، ریه و پلاکت) پس از هفته 20 بارداری قابل مشاهده هست. در تشخیص پرهاکلامسی، منظور از افزایش فشار خون، فشار سیستولیک برابر یا بالای 140 میلیمتر جیوه و/یا فشار دیاستولیک برابر یا بالاتر از 90 میلیمتر جیوه میباشد که مکررا اتفاق بیفتد. بدیهی است که یک مورد افزایش فشار خون به معنی ابتلا به اختلالات فشار نمیباشد. بسیاری از موارد پرهاکلامسی در اواخر بارداری، بعد از هفته 34 یا حتی بعد از هفته 37 بارداری اتفاق میفتد.
چه کسانی در معرض ابتلا به پرهاکلامسی هستند؟
پرهاکلامسی ممکن است در هر خانم بارداری رخ بدهد. خانمهایی که حداقل یکی از ویژگیهای زیر را داشته باشند، بیشتر در معرض ابتلا به این مشکل هستند:
- بارداری اول (شامل موارد سقط جنین هم میشود.)
- ابتلا به فشار خون مزمن، بیماریهای کلیوی، لوپوس یا دیابت پیش از بارداری
- سابقه ابتلا به پرهاکلامسی
- دیابت بارداری
- بارداری چندقلو
- سابقه ابتلا به پرهاکلامسی در مادر یا خواهر خانم باردار
- سن زیر 20 سال یا سن بالای 40 سال
- چاقی
علت پرهاکلامسی چیست؟
بین ابتلا به پرهاکلامسی و ناهنجاری در تشکیل جفت در اوایل بارداری ارتباطاتی وجود دارد. در ادامه، زنجیرهای از اتفاقات منجر به آسیب عروق (کبد، کلیه و مغز) در بدن مادر میشوند و علائم بیماری را ایجاد میکنند. این که چرا این سلسله اتفاقات در بدن بعضی خانمها رخ میدهد و در بدن بعضی دیگر خیر، هنوز قابل توضیح نیست.
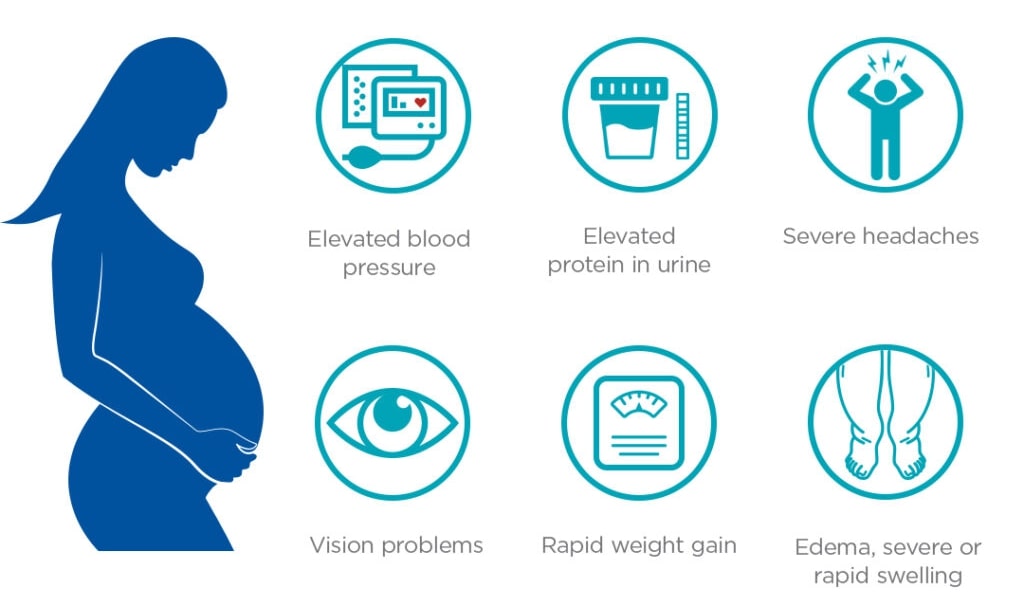
علائم و نشانههای پرهاکلامسی چیست؟
علائم در مادر: اکثر خانمهای مبتلا، دچار افزایش خفیف فشار خون شده و مقدار کمی پروتئین در ادرار خود دفع میکنند. علامت بارز دیگری در اکثریت مبتلایان قابل مشاهده نیست. بنابراین، لازم است که در نیمه دوم بارداری، ویزیتهای مکرر برای بررسی فشار خون مادران باردار در نظر گرفته شود.
در صورت عدم درمان، پرهاکلامسی ممکن است در عرض چند هفته یا چند روز یا حتی کمتر شروع به بدتر شدن کند. وجود برخی از علائم، نشانه ابتلا به فرم شدید پرهاکلامسی است. وجود حتی یکی از این علامتها حتی با شدت بسیار کم هم مهم است و باید به اطلاع پزشک برسد:
- سردرد شدید و مداوم
- اختلالات بینائی (تاری دید، دوبینی، ایجاد نقاط کور در میدان دید، مشاهده جرقههای نور و از دست دادن بینائی)
- تنگی نفس که پیش از این سابقه نداشته باشد. (به دنبال تجمع مایعات در ریه)
- درد در ناحیه فوقانی راست یا میانی شکم (شبیه سوزش سردل احساس میشود.)
- فشار خون برابر یا بالای 160 روی 110 میلیمتر جیوه در بیش از یک بار اندازهگیری. (احتمال بروز سکته مغزی در این بازه فشار خون بسیار بالاست.)
- ناهنجاری در آزمایشات کلیوی (کراتینین سرم بالاتر از 1.1 میلیگرم در دسیلیتر)
- افت پلاکت (پایین تر از 100،000 در میلیلیتر)
- اختلالات کبدی
- ادم ریوی
- تشنج
علائم در جنین: پرهاکلامسی توانایی جفت در خونرسانی و اکسیژن رسانی را کاهش میدهد و جنین در معرض ابتلا به عوارض زیر قرار میدهد:
- آهسته شدن روند رشد جنین که با انجام سونوگرافی مشخص میشود.
- کاهش مقدار مایع آمنیوتیک در اطراف جنین
- کاهش خونرسانی بند ناف که از طریق انجام تست داپلر مشخص میشود.
چه طور میتوان از پرهاکلامسی پیشگیری کرد؟
هیچ تست قابل اعتمادی برای پیشبینی بروز پرهاکلامسی در خانمهای باردار وجود ندارد و هیچ راه قطعی برای پیشگیری از این عارضه عنوان نشده است. برای خانمهایی که ریسک متوسط یا بالائی برای بروز این مشکل دارند، بهتر است دوز پایین اسپرین تجویز شود. این دارو به طور معمول از هفته 12 الی 14 بارداری شروع شده و تا پایان 36 هفتگی ادامه داده میشود. خانمهایی که ریسک بالائی برای پرهاکلامسی دارند، بایستی یکی از ویژگیهای زیر را داشته باشند:
- سابه پرهاکلامسی
- بارداری چندقلو
- پرفشاری خون مزمن
- دیابت نوع 1 یا 2
- ابتلا به بیماریهای خودایمنی (سندرم آنتی فسفولپید و لوپوس اریتماتوز سیستمیک)
پرهاکلامسی چه طور درمان میشود؟
تنها راه درمان پرهاکلامسی زایمان است. دارودرمانی به کاهش فشار خون و به دنبال آن کاهش ریسک بروز سکته در مادران باردار کمک میکند اما چون نمیتواند اختلالات ساختاری جفت را اصلاح کند، از پیشروی بیماری جلوگیری نمیکند.
مدیریت پرهاکلامسی با توجه به سن بارداری و وجود یا عدم وجود علائم خطرناک انجام میشود. این که زایمان به صورت طبیعی یا سزارین انجام شود، به وضعیت قرارگیری جنین، ضخامت و میزان بازشدگی دهانه رحم ارتباط دارد. تزریق داخل وریدی داروی اوکسیتوسین از طریق تحریک انقباضات رحمی باعث القای زایمان میشود.
در صورتی که پرهاکلامسی در اواخر بارداری و بعد از هفته 37 تشدید بشود، بدون نگرانی از آسیب به مادر یا جنین، زایمان انجام میشود. در صورتی که شروع علائم پرهاکلامسی در اوایل بارداری باشد اما علامت خطرناکی برای جنین ایجاد نکرده باشد، میتوان زایمان را هفته 37 به تاخیر انداخت تا رشد جنین با مشکل مواجه نشود. در صورتی که بیمار دچار علائم حاد بشود، چارهای جز زایمان زودرس وجود ندارد.
زمانی که زایمان به تعویق بیفتد، مادر و جنین باید تحت پایش قرار بگیرند. فشار خون، وضعیت کبد و کلیه و سطح پلاکتهای مادر باید مورد ارزیابی قرار بگیرد. در بعضی موارد، مادر باید بستری شود. در بعضی موارد به مادر توصیه میشود که در خانه استراحت کند، به طور منظم فاکتورهای ذکرشده را بررسی کرده و در فواصل منظم به پزشک مراجعه کند. این خانمها باید در خصوص علائم فرم شدید پرهاکلامسی آموزش ببینند و به محض بروز هر یک از علائم به پزشک اطلاع بدهند. علائم فرم شدید پرهاکلامسی در قسمتهای قبلی همین متن ذکر شده است. (ریسک فاکتورهای فرم شدید پرهاکلامسی)
بعضی تستها باید برای پایش وضعیت جنین هم انجام بشود. از جمله این تستها میتوان به سونوگرافی و تست بدون استرس[1] (NST) اشاره کرد. در این تست، با استفاده از دستگاه کوچکی که روی شکم مادر قرار داده میشود، ضربان قلب جنین برای مدت 20 الی 40 دقیقه اندازهگیری میشود. به طور معمول، ضربان قلب جنین در حالت پایه بایستی بین 110 تا 160 ضربان در دقیقه باشد. با گذشت زمان، به دنبال انقباضات رحمی یا حرکت جنین، انتظار میرود ضربان قلب جنین بالا برود. در صورتی که در بازه انجام تست، ضربان قلب جنین بالا نرود، مدت زمان انجام تست بیشتر میشود. جنینی که به دنبال حرکت کردن، ضربان قلبش بالا نرود، احتمالا اکسیژن کافی دریافت نمیکند.
برای پایش میزان رشد جنین از سونوگرافی و برای بررسی میزان خونرسانی بند ناف از روش داپلر استفاده میشود.
استروئید: در صورتی که جنین به صورت نارس به دنیا بیاید، از آنجایی که ریه به طور کامل تکامل پیدا نکرده، نوزاد دچار اختلالات تنفسی خواهد شد. در صورتی که زایمان پیش از هفته 34 اتفاق بیفتد، به طور معمول دو دوز استروئید (بتامتازون) دریافت میکنند تا سرعت تکامل ریه جنین افزایش داده شود. تزریق استروئیدها، سایر عوارض زایمان زودرس مثل خونریزی را کاهش میدهد. دو تزریق با فاصله 24 ساعت از یکدیگر انجام میشوند و اثرات سودمند آنها 24 تا 48 ساعت بعد از تزریق دیده میشود.
خانمهای مبتلا به پرهاکلاسمی در ریسک بروز تشنج (اکلامسی) هستند. به همین دلیل، این افراد در طول زایمان و تا 24 ساعت بعد از آن تحت درمان با منیزیم سولفات وریدی دریافت کنند. این دارو برای جنین هیچ عارضهای ندارد.
در بعضی موارد، برای کنترل فشار خون از سایر داروهای تزریقی جهت پیشگیری از بروز سکته مغزی استفاده میشود.
بعد از زایمان، فشار خون و دفع پروتئین در ادرار برطرف میشود. ممکن است تا چند هفته یا حتی چند ماه بعد از زایمان، فشار خون مقدار کمی بالاتر از حد نرمال باقی بماند که این مورد خطر خاصی به دنبال ندارد. بعضی خانمها در این بازه داروهای ضدفشار خون دریافت خواهند کرد. این داروها به طور معمول در عرض 6 هفته بعد از زایمان قطع میشود.
در صورتی که تا 12 هفته بعد از زایمان فشار خون نرمال نشود، به احتمال زیاد ارتباطی به پرهاکلامسی نداشته و نیاز به پیگیری و درمان دارویی طولانی مدت دارد.
خانمهایی که پرهاکلامسی را در دوره بارداری خود تجربه کردهاند، در سالهای بعدی به ویژه پیش از شروع یائسگی بیشتر از سایر خانمها در معرض حوادث قلبی-عروقی قرار دارند. بنابراین، اصلاح سبک زندگی (تغذیه سالم، فعالیت بدنی، اجتناب از چاقی و مصرف دخانیات)، مدیریت پروفایل چربی، پایش از جهت ابتلا به دیابت و فشار خون برای این افراد اهمیت ویژهای دارد.
|
به طور کلی چهار دلیل عمده برای افزایش فشار خون در بارداری وجود دارد:
|
منبع: سایت Uptodate


ارسال نظر