مروری بر رویکرد درد مزمن غیر سرطانی در بزرگسالان
درد یک احساس ناگوار است که به وسیله محرک زیان آور ایجاد می شود و هدف آن اساسا دفاع و محافظت در برابر آسیب می باشد. درد واکنش ناشی از درک اعصاب مختلف در سطوح بدن نسبت به محرک داخلی یا خارجی و تجربه ای احساسی و عاطفی است که با آسیب های شدید بافتی و روانی توام بوده و برحسب چنین معیارهایی ارزیابی می شود.
مقدمه
درد یک احساس ناگوار است که به وسیله محرک زیان آور ایجاد می شود و هدف آن اساسا دفاع و محافظت در برابر آسیب می باشد. درد واکنش ناشی از درک اعصاب مختلف در سطوح بدن نسبت به محرک داخلی یا خارجی و تجربه ای احساسی و عاطفی است که با آسیب های شدید بافتی و روانی توام بوده و برحسب چنین معیارهایی ارزیابی می شود. درد مزمن به عنوان دردی محدود، متناوب یا مداوم و با تاثیر بر عملکرد طبیعی بافت ها، تعریف می شود که بیش از دوازده هفته به طول انجامیده باشد. برخلاف درد حاد، درد مزمن غالبا بدون دلیل مشخص حس می گردد. درد مزمن در اثر ترکیبی از عوامل بیولوژیک، روانشناختی و اجتماعی رخ داده و در اکثر اوقات به یک رویکرد چند عاملی برای مدیریت آن نیاز می باشد.
منشأ درد مزمن ممکن است نوروژنیک (با منشا عصبی)، نوسیسپتیو (درد ناشی از آسیب به بافت) یا روانی باشد. درمان بیماران مبتلا به درد ناشی از دلایل ساختاری مانند درد های ناشی از دیسک بین مهره ای، بیماری های تخریب کننده مفصل یا اختلالات
التهابی مانند درد های ایجاد شده در اثر آرتریت روماتوئید، لوپوس اریتماتوز سیستمیک، بیماری کرون و یا سایر شرایط دردناک مانند درد ناشی از انفارکتوس بافتی با یکدیگر واجد تفاوت می باشند.
در این مقاله رویکردی، مدیریت درد مزمن غیرسرطانی و مرورکلی از روشهای درمانی غیر دارویی و دارویی مورد بحث قرار خواهد گرفت.
|
علل غیر نوروپاتیک |
علل نوروپاتی های مرکزی |
علل نوروپاتی های محیطی |
|
آرتریت التهابی |
مالتیپل اسکلروزیس |
نوروپاتی های ناشی از ایدز |
|
استئوارتریت |
میلوپاتی ها |
نوروپاتی مزمن ایدیوپاتیک |
|
کمردرد مزمن |
پارکینسون |
عفونت |
|
فیبرومیالژی |
به دنبال استروک |
اختلالات متابولیک |
|
درد بعد از تروما |
|
نوروپاتی دیابتی |
|
|
|
نورالژی به دنبال هرپس |
|
|
|
نورالژی تری ژمینال |
|
|
|
کمبود فولیک اسید و ویتامین B12 |
|
|
|
نوروپاتی ناشی از داروها (وینکریستین، مترونیدازول، ایزونیازید، مصرف طولانی مدت یدوکینول) |
|
|
|
سندروم تونل کارپال |
جدول1. تقسیم بندی علل مختلف درد مزمن غیر سرطانی.
اصول انتخاب دارو
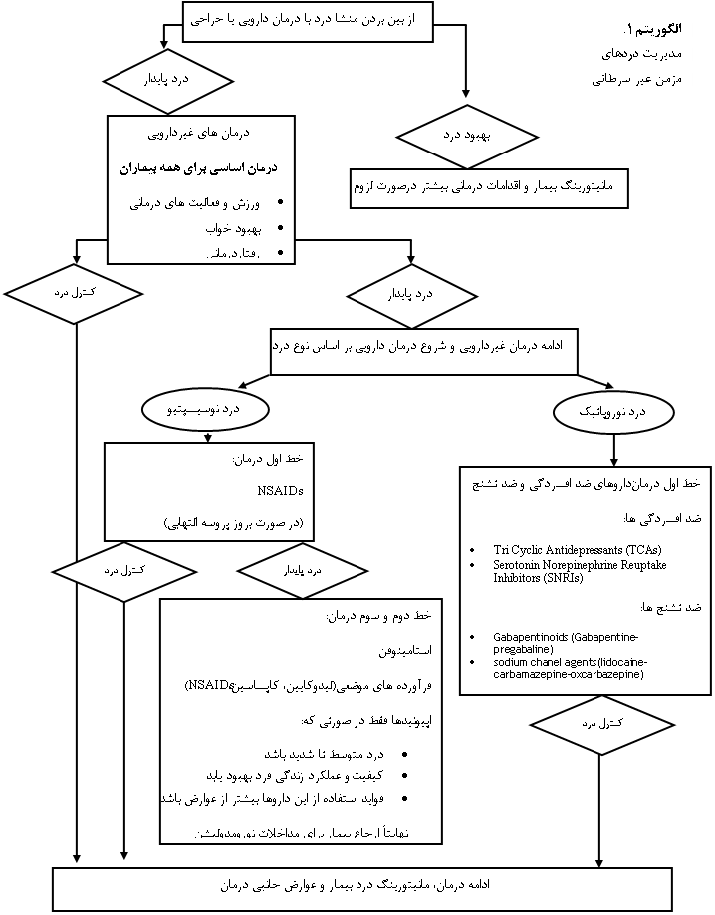
در الگوریتم 1، رویکرد کلی به دارو درمانی و مدیریت درهای مزمن نشان داده شده است.
درد های مزمن بر خلاف دردهای حاد که با مکانیزم های مختلف فیزیولوژیک ایجاد می گردند، بیشتر به صورت یک معضل کلی جسمی و روانی خود نمایی می کنند و مجموعه ای از دردهای مزمن می باشند که سبب مشکلات بی شماری برای بیماران مبتلا به آن ها از جمله بی حرکتی بیمار و مشکلات ایجاد شده به تبع آن در عضلات و مفاصل، تضعیف سیستم ایمنی بیمار و مستعد نمودن به ابتلا به سایر بیماری ها، مشکلات خواب، کاهش اشتها و نامناسب شدن تغذیه بیمار، وابستگی به داروها، وابستگی بیشتر از معمول بیمار به افراد خانواده و مراقبین، استفاده بیش از حد و نامعقول از سرویسهای پزشکی، عدم ارائه خدمات مناسب در محیط کار و یا از کار افتادگی و معلولیت، جداشدن فرد مبتلا به درد مزمن از جامعه و خانواده و درون گرایی، اضطراب و ترس از علت درد، احساس ناامیدی و افسردگی و خود کشی اشاره نمود. در واقع درد مزمن یک چالش بالینی اساسی است.
رویکرد کلی و استراتژی درمانی اولیه مناسب برای درد مزمن بستگی به ارزیابی دقیق علت درد و نوع سندرم درد مزمن دارد. درمان درد مزمن معمولا دشوار است و در غالب موارد رهایی از درد به طور کامل امکان پذیر نیست. مدیریت اولیه بیمار مبتلا به درد مزمن شامل درمان هدفمند درد می باشد. به عنوان نمونه، اگر عملکرد عصب در اثر فشرده شدن مختل شود (به عنوان مثال، سندرم تونل کارپال، نورالژی تریژمینال) کاهش یا رفع علت زمینه ای، می تواند در کاهش درد موثر باشد. در صورت عدم بهبودی با مداخلات غیر دارویی در مرحله اول، درمان دارویی بر حسب نوع درد و شرایط بالینی و پاسخ به درمان طبق الگوریتم 1 انتخاب می شود. در نهایت بلوک عصب با روش های مختلف، جایگزینی برای دردهای مقاوم محسوب می شود که به درمان های قبلی پاسخ مناسبی داده باشند. در جدول 2 داروهای غیر اپیوئیدی مورد استفاده در درمان درد نشان داده شده اند. در تصویر 1 محل اثر راهکارهای مختلف مدیریت درد نشان داده شده است.
|
دارو |
دوز |
اندیکاسیون |
عوارض جانبی و مخاطرات |
توضیحات |
|
استامینوفن |
650 میلی گرم هر 4-6 ساعت /حداکثر 4 گرم در روز |
درد خفیف تا متوسط |
آسیب کبدی در دوز های بالا |
شواهدی مبنی بر اثر دارو بر درمان دردهای نوروپاتیک وجود ندارد |
|
آسپرین |
650-350 میلی گرم هر 4 ساعت/ حداکثر 3600میلی گرم در روز |
درد خفیف( به طور موقت)/ آرتریت التهابی مزمن |
تهوع، دیس پپسی، ریسک ایجاد خونریزی ،گیجی، بی خوابی، سردرد |
شواهدی مبنی بر اثر دارو بر درمان دردهای نوروپاتیک وجود ندارد/ در افراد زیر 16 سال و یا واجد حساسیت شناخته شده به دارو استفاده نشود |
|
NSAIDs |
دوز وابسته به نوع دارو متغیر می باشد |
درد خفیف تا متوسط/ درد مرتبط با التهاب |
تهوع، دیس پپسی، اسهال یا یبوست،افزایش خطر ایجاد خونریزی، گیجی، خواب آوری، سردرد، حوادث قلبی عروقی |
شواهدی مبنی بر اثر این دارو ها بر درمان دردهای نوروپاتیک وجود ندارد/ در افراد واجد حساسیت شناخته شده به دارو استفاده نشود/ حداقل دوز و در کوتاه ترین زمان استفاده گردد |
|
آمی تریپتیلین |
150-50 میلی گرم روزانه یا منقسم در دو دوز/ حداکثر 75 میلی گرم در هر دوز |
درد نوروپاتیک( خط اول درمان/ فیبرومیالژی/ پیشگیری از سردرد تنشی یا میگرن |
خواب آوری، لرزش دست، گیجی،تاکی کاردی، خشکی دهان، یبوست، افت فشارخون وضعیتی، افزایش وزن، افکار خودکشی |
از قطع ناگهانی دارو پرهیز شود/ در افراد با سابقه اخیر سکته یا آریتمی قلبی پرهیز شود/ در استفاده همزمان با داروهای سروتونرژیک دیگر احتیاط گردد |
|
دلوکستین |
120-60 میلی گرم روزانه یا منقسم در دو دوز |
درد نوروپاتیک( خط اول درمان)/ فیبرومیالژی/ درد عضلانی اسکلتی مزمن |
تهوع، افزایش فشار خون، گیجی، بی خوابی، سردرد،خشکی دهان |
از قطع ناگهانی دارو پرهیز شود/ در استفاده همزمان با داروهای سروتونرژیک دیگر احتیاط گردد |
|
پره گابالین |
600-300 میلی گرم در روز در 3 دوز منقسم |
خط اول درمان درد نوروپاتیک/ فیبرومیالژی |
گیجی، خواب آلودگی، سردرد، ادم محیطی، تهوع، دوبینی، افکار خودکشی |
تنظیم دوز با توجه به عملکرد کلیوی بیمار انجام می شود/ احتمال وابستگی یا سوء استفاده از دارو وجود دارد |
|
گاباپنتین |
3600-900 میلی گرم در روز در 3 دوز منقسم |
خط اول درمان درد نوروپاتیک |
گیجی، خواب آلودگی، سردرد، ادم محیطی، تهوع، دوبینی، افکار خودکشی |
تنظیم دوز با توجه به عملکرد کلیوی بیمار انجام می شود/ احتمال وابستگی یا سوء استفاده از دارو وجود دارد |
|
پچ پوستی لیدوکائین |
3-1 پچ در روز برای پوشش 12 ساعت در روز |
درد نوروپاتیک محیطی |
خارش، اریتم و سوزش موضعی |
دارای تاًییدیه FDA در دردهای پس از ضایعات ویروس هرپس |
|
پچ پوستی کاپساسین |
4-1 پچ در روز برای پوشش 60-30 دقیقه در روز |
درد نوروپاتیک محیطی |
خارش، اریتم و سوزش موضعی |
با دستکش های نیتریل استفاده گردد |
جدول 2. ضد دردهای غیراپیوئیدی در درمان دردهای مزمن
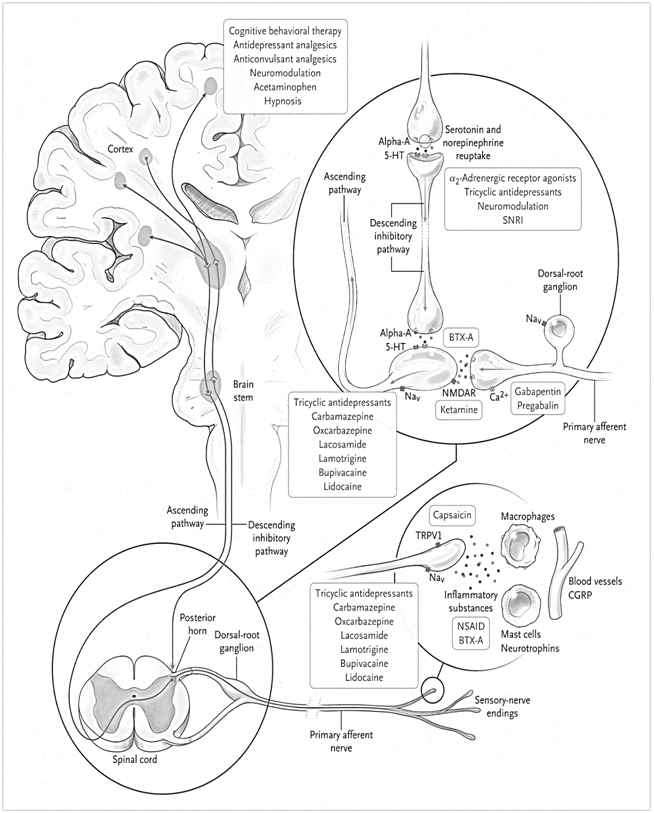
تصویر1. محل اثر راهکارهای مختلف کنترل درد.
درمان های غیردارویی
روشهای مدیریت غیر دارویی درد مزمن بسیار متنوع هستند و تکنیک های ذهنی و طب سوزنی و روشهای فیزیکی از جمله این روشها به شمار می روند. هیچ روشی به تنهایی تضمین کننده دریافت پاسخ برای درمان درد مزمن محسوب نمی شود. مدیریت درد مزمن با روش های غیر دارویی آغاز شده و در صورت عدم پاسخ دهی مناسب درمانهای دارویی مناسب انتخاب می شود.
مدیریت موفقیت آمیز دردهای مزمن نیازمند پرداختن به همه شرایط ناخوشایند جسمی و روانی است که منجر به درد می شوند. روشهای درمانی غیر دارویی شامل طیف گسترده ای از درمان هایی هستند که شامل ورزش درمانی، مداخلات روحی و روانی (به عنوان مثال، درمان شناختی-رفتاری ، روان درمانی و آموزش بیمار) انواعی از روش های تحریک پوستی، ماساژ درمانی، بی حرکت ساختن، طب سوزنی، آرام سازی عضلانی، موسیقی درمانی، هیپنوتیزم یا فیزیوتراپی می شود. انتخاب روش های درمانی دارویی یا غیردارویی بر اساس فاکتورهای مختلف مشاهده شده در بیمار از جمله سن بیمار، مشکلات همراه، نوع درد، میزان دسترسی، هزینه و اولویت های بیمار به صورت فردی صورت می گیرد.
داروهای ضد درد غیر اپیوئیدی
داروهای ضد التهابی غیر استروئیدی(NSAIDs) با وجود عوارض متعدد یکی از محبوب ترین دسته های دارویی برای درمان دردهای مزمن می باشند. داروهای NSAID اشکال خفیف تر درد مانند دردهای ناشی از مشکلات عضلانی و مفصلی را تسکین می دهند و علاوه بر این باعث کاهش علائم التهابی از قبیل تورم و سوزش می شوند. این دسته دارویی به طور گسترده برای مدیریت درد مزمن مورد استفاده قرار میگیرند و از نظر قدرت، مدت زمان تاثیر گذاری، نحوه مصرف، افزایش خطر ایجاد زخم و خون ریزی و عوارض گوارشی و قلبی– عروقی واجد تفاوت می باشند. طیف فعالیت داروهای NSAID، بازتابی از توانایی آنها در سرکوب هر دو ایزوفرم آنزیم سیکلو اکسیژناز (COX-1 و COX-2) است که به طور کلی محصولات آبشارالتهابی با منشا آراشیدونیک اسید را کاهش میدهند. برحسب توانایی این داروها در مهار هر کدام از این ایزوآنزیم ها ریسک بروز عوارض این داروها متفاوت خواهد بود. در رابطه با داروهای NSAID حداکثر دوز اثر بخش قابل تعیین می باشد و پس از عبور از این میزان انتظار افزایش اثر ضد دردی وجود نداشته و تنها عوارض دارو افزایش می یابد. انواع تزریقی این داروها نیز در ایران موجود است ولی برای بیماری های مزمن و مصرف روزانه طولانی مدت، نوع تزریقی این داروها توصیه نمی شود. عوارض قلبی عروقی داروهای NSAID، با توجه به نیاز استفاده طولانی مدت این داروها در مدیریت دردهای مزمن، بایستی مد نظر قرار گیرد. در سال 2015 سازمان غذا و داروی ایالات متحده بر لزوم الصاق برچسب هشدار بر روی بسته بندی داروهایNSAID از نظر افزایش خطر عوارض قلبی عروقی و بروز حملات قلبی و سکته قلبی تاکید نمود. تازه ترین مطالعات چاپ شده در نشریه پزشکی BMJ، نشان میدهد که مصرف داروهای این دسته در کوتاه مدت نیز ممکن است با افزایش خطر حملات قلبی و سکته قلبی همراه باشد. افزایش فشارخون و حوادث قلبی عروقی احتمالا به دلیل کاهش تولید پروستاگلاندین و پروستاسیکلین ها و افزایش احتمالی احتباس آب و نمک به دنبال اثرات کلیوی ناشی از داروها رخ می دهند.
داروهای NSAID با اثرات غیرانتخابی بر آنزیم های COX و نیز داروهای NSAID با اثرات انتخابی بر این آنزیم ها مانند داروی سلکوکسیب، می توانند منجر به افزایش خطر بیماریهای قلبی عروقی از جمله استروک، انفارکتوس میوکارد، افزایش فشار خون، فیبریلاسیون دهلیزی، نارسایی احتقانی قلبی شوند. از طرف دیگر در مطالعات نشان داده شده است که افرادی که از درمانهای ضد پلاکتی دو دارویی مانند آسپیرین و کلوپیدوگرل، پس از حوادث قلبی عروقی، استفاده می کردند، 3.3 مورد در هر 100 نفر- سال، در معرض حوادث خونریزی دهنده قرار داشته اند و این خطر با اضافه شدن درمان با داروهای NSAID تا 7.6 حادثه در هر 100 نفر- سال افزایش پیدا نموده است. به صورت کلی به نظر می رسد که با افزایش دوز و افزایش دفعات تجویز، حوادث قلبی عروقی و گوارشی افزایش پیدا نمایند، با این حال ممکن است ناپروکسن یک استثنا باشد زیرا افزایش خطر انفارکتوس قلبی و یا استروک در دوزهای پایین تر از دوزهای معمول،220 میلیگرم هر 12 ساعت، نیز مشاهده شده است، در حالیکه در دوزهای بالاتر اثرات ضدپلاکتی این دارو، پایداری و ثبات بیشتری پیدا کرده و احتمالا منجر به کاهش حوادث قلبی عروقی می شود. بر اساس مطالعات برای اغلب بیماران بدون سابقه بیماریهای قلبی عروقی که نیازمند دریافت کوتاه مدت ( کمتر از یک ماه ) و یا متناوب درمان با این دسته دارویی باشند، با توجه به اینکه به نظر می رسد ناپروکسن بالاترین میزان ایمنی قلبی عروقی را در میان داروهای این دسته دارا باشد، توصیه به استفاده از ناپروکسن می شود، داروی غیرانتخابی دیگر مانند ایبوپروفن نیز یک جایگزین منطقی محسوب می شود. داروهای غیرانتخابی بایستی برای حداقل دوز موثر و حداقل طول مدت درمان تجویز شوند.
بر اساس کارازمایی PRECISION، مهارکننده انتخابی سیکلواکسیژناز-2، سلکوکسیب، در مقایسه با سایر داروهای (NSAID) با افزایش خطر بیماریهای قلبی عروقی (CVD) در بیماران مبتلا به آرتروز همراه نبوده است. بیش از 24 هزار بیمار که روزانه برای درمان درد آرتروز خود، این داروها را دریافت می کردند و در معرض خطر بیماریهای قلبی عروقی بودند بطور تصادفی شده برای دریافت سلکوکسیب با دوز 100 میلیگرم دوبار در روز، ایبوپروفن با دوز 600 میلیگرم سه بار در روز یا ناپروکسن با دوز 375 میلیگرم دوبار در روز تقسیم شدند. بیماران به طور متوسط 20 ماه تحت درمان بوده و حدود 30 ماه پیگیری گردیدند. در این مطالعه، پیامد اصلی شامل مرگ بر اثر حوادث قلبی-عروقی، انفارکتوس میوکارد یا سکته مغزی در 2.3 درصد از گروه دریافت کننده سلکوکسیب، 2.5 درصد از گروه دریافت کننده ناپروکسن و 2.7 درصد از گروه دریافت کننده ایبوپروفن دیده شد؛ درنتیجه، برخلاف نتایج حاصل از مطالعات قبلی، میزان حوادث قلبی عروقی با سلکوکسیب مشابه ناپروکسن و ایبوپروفن مشاهده گردید. از محدودیت های مطالعه که توسط گروه انجام دهنده تحقیق ذکر شده است میتوان به عدم وجود گروه شاهد اشاره نمود و لذا این یافته ها به منزله ایمن بودن سلکوکسیب در بیماران دچار بیماریهای قلبی عروقی نبایستی تفسیر شود. بنابراین نتایج حاصل از کار آزمایی ذکر شده، نمی تواند نحوه رویکرد بالینی فعلی را تغییر دهد و کماکان توصیه می گردد بیماران در خطر بالای بیماری های قلبی عروقی به صورت کلی از مصرف سلکوکسیب یا دیگر داروهای NSAID اجتناب نمایند.
نارسایی حاد کلیه، نکروز توبولی حاد، گلومرولوپاتی و سندرم نفروتیک، نفریت بینابینی حاد، اختلالات آب و الکترولیت و نفروپاتی، از جمله عوارض کلیوی این داروها محسوب می شوند. نارسایی حاد کلیه ناشی از این داروها به دلیل مهار COX-1 و به مقدار کمتر مهار COX-2 در کلیه ها و در نتیجه کاهش تولید پروستاگلاندین ها ایجاد میشود. کاهش تولید پروستاگلاندین ها در ادامه منجر به انقباض شریان آوران، کم شدن جریان خون کلیه، افزایش کراتینین و ازت اوره خون و احتباس مایع در بدن می گردد. داروهای مهارکننده اختصاصی COX-2 مانند سلکوکسیب، نیز منجربه مهار تولید پروستاگلاندین ها و بروز عوارض در کلیه می شوند و نسبت به سایر داروهایNSAID از این نظر واجد ارجحیت نمی باشند. از میان داروهای NSAID، ایندومتاسین با بالاترین خطر ایسکمی در کلیه و آسپیرین با کمترین خطر از این نظر همراه می باشند. پیروکسیکام، دیکلوفناک، ناپروکسن و ایبوپروفن از نظر این دسته از عوارض جایگاهی میان این دو دارو دارند.
عوارض گوارشی داروهای NSAID غالبا به صورت اسهال، سردرد، حالت تهوع، یبوست، راش، سرگیجه، نفخ شکم، درد معده، و سوء هاضمه در بیماران بروز پیدا می کنند. عوارض گوارشی به علت کاهش تولید پروستاگلاندین و بیکربنات و همچنین خاصیت اسیدی داروها ایجاد می شوند. گرچه در منابع مختلف داروهای مرتبط با بیشترین و کمترین میزان عوارض گوارشی متفاوت بوده اند اما به صورت کلی میزان بروز این عوارض به صورت ایبوپروفن> دیکلوفناک> ناپروکسن> تولمتین> ایندومتاسین> پیروکسیکام ممکن است به خاطر سپرده شود. به منظور پیشگیری از بروز زخم های گوارشی در بیماران در معرض خطر، در بیماران دریافت کننده داروهای NSAID ، داروهای PPIs مانند پنتوپرازول نسبت به داروهای H2 بلاکر مانند رانیتیدین ارجح تلقی می شوند.
به صورت کلی عوارض کبدی مستقیم با داروهای NSAID شایع نمی باشد اما از میان داروهای این دسته، داروهای دیکلوفناک و سولینداک بیشتر با این دسته از عوارض مرتبط هستند. در مواردی که بیماران دچار مشکلات خفیف کبدی بوده و سیروز در ایشان مشاهده نگردد، داروی ایبوپروفن ممکن است با احتیاط مورد استفاده قرار گیرد؛ در بیماران دچار سیروز، با توجه به مشکلات زمینه ای متعدد و افزایش خطر خونریزی استفاده از داروهای NSAID به صورت کلی واجد منع مصرف تلقی می گردد و سایر داروها در این شرایط واجد ارجحیت می باشند.
برخی از افراد ممکن است در مواجهه با داروهای NSAID واکنشهای بیش حساسیتی را تجربه نمایند و از علائم اینگونه واکنشها ممکن است بیماران تنگی نفس را به میزان بالاتری گزارش کنند. بیماران دچار بیماری آسم، به صورت زمینه ای، در معرض خطر بالاتری از نظر بروز واکنش های بیش حساسیتی در مواجهه با داروهای NSAID قرار دارند. افراد با سابقه واکنش بیش حساسیتی جدی به یک NSAID با احتمال بالایی واکنش مشابه در موارد مواجه شدن با سایر داروهای این دسته بروز خواهند داد.
به صورت کلی توصیه می شود از استفاده روتین از داروهای NSAID در بیماران دچار نارسایی کلیه و میزان فیلتراسیون گلومرولی (GFR) کمتر از 30 ml/min و یا افزایش میزان کراتینین سرم به میزان بیش از 30 درصد مقدار زمینه ای، هایپرکالمی (پتاسیم بالاتر از mEq/ml5.5) یا افزایش پتاسیم به بالاتر از 5 mEq/ml در حین درمان، در بیماران با شرایط همودینامیک ناپایدار، بیماران دریافت کننده داروهای آنتی پلاکت یا آنتی کوآگولان با دوز درمانی، بیماران با سابقه CABG ، فشارخون بالای کنترل نشده و بیماران دچار نارسایی قلبی و همچنین بیماران با سابقه زخم های گوارشی اجتناب شود. توصیه می شود از مصرف همزمان داروهایNSAIDs با یکدیگر اجتناب شود، زیرا هیچ گونه شواهد یا تجارب بالینی وجود ندارد که نشان دهنده افزایش میزان اثربخشی و ضد دردی و ضد التهابی با این اقدام باشد و از طرف دیگر مصرف همزمان دو یا چند NSAID ممکن است با افزایش میزان بروز عوارض جانبی این داروها همراه باشد.
داروهای ضد افسردگی
اثرات کاهنده درد داروهای ضد افسردگی را می توان به دو دسته اثرات ضد دردی مستقیم، با تاثیر بر انتقال عصبی از مسیرهای نزولی و مستقل از تأثیرات مشاهده شده بر خلق و خوی، و تأثیرات غیرمستقیم، احتمالاً با تأثیر بر روی قشر مغز و لیمبیک، تقسیم نمود.اثرات مستقیم ضد دردی داروهای ضد افسردگی از طریق بررسی های این اثرات در بیماران فاقد مشکلات اعصاب و روان و همچنین کاهش درد در بیماران دچار افسردگی در طی 2 هفته نشان داده شده است دردها کمتر شده است. این مطلب نشان دهنده آن است که شروع اثرات ضد دردی دارو سریع تر و با دوز پایین تری نسبت به اثرات ضد افسردگی آن رخ می دهد. داروهای این دسته در واقع قادر به تغییر نحوه درک درد ارسال شده از نخاع به مغز و کاهش اضطراب و تنظیم خواب هستند و از این طریق در کنترل دردهای مزمن کمک کننده می باشند.
همچنین نشان داده شده است که همبستگی قابل توجه میان حالات مختلف درد مزمن و اختلالات روانپزشکی مانند افسردگی و علائم جسمی و اختلالات مرتبط با آن وجود دارد. اختلالات خلقی و روحی می توانند بر پردازش درد اثر گذاشته و به عنوان تقویت کننده عاطفی و شناختی برای درد عمل نموده و منجر به افزایش شدت درد یا مقابله ضعیف با استرس ناشی ازآن شوند.
دوزهای پایین داروهای ضد افسردگی اغلب برای تسکین درد مزمن، به خصوص در بیماران دچار اختلالات خلق، دردهای نوروپاتیک ناشی از دیابت، سردردهای میگرن و تنشی، استئوآرتریت و فیبرومیالژیا ممکن است کمک کننده باشند. به نظر می رسد مؤثرترین داروهای ضد افسردگی در درمان درد های نوروپاتیک، آمین های نوع سوم از دسته TCAs، مانند آمی تریپتیلین، دوکسپین، ایمی پرامین، ونلافاکسین، بوپروپیون و دولوکستین باشند. این داروها دارای عوارض شایعی مانند خواب آلودگی، یا بی خوابی، سرگیجه، تغییرات فشار خون، تاری دید می باشند و علاوه بر این عوارض مهم تری مانند اختلالات هدایتی قلب، سردرد، نوروپاتی محیطی، لرزش، وزوز گوش، توهم، تهوع و استفراغ، تحریک معده، بزرگ شدن سینه در مردان، اختلال عملکرد جنسی، تغییرات قند خون، تغییرات اشتها و وزن را نیز ممکن است ایجاد نمایند.
داروهای ضد تشنج
داروهای ضد تشنج مانند گاباپنتین، پره گابالین ،کاربامازپین، اکس کاربازپین و فنی توئین می توانند به عنوان داروی ضد درد نیز مورد استفاده قرار گیرند و در مواردی مانند دردهای ناشی از نورالژی سه قلو یا نوروپاتی دیابتی واجد کاربرد می باشند. داروهای ضد تشنج از طریق چندین مکانیسم ممکن است در مدیریت درد کمک کننده باشند، اما مکانیسم دقیق اثر ضد درد آنها کماکان ناشناخته است. تصور می شود این داروها از طریق تحریک کانال های یونی سدیم و کلسیم وگیرنده های تحریکی گلوتامات و N متیل D آسپارتات و همچنین مهار گیرنده های گابا و گلیسین عمل نمایند.
داروهای اپیوییدی
داروهای اپیوئید قادر به کنترل تمام انواع درد با هر نوع علت زمینه ای مانند دردهای سوماتیک، ویسرال یا نوروپاتیک می باشند. تنوع اشکال دارویی در این دسته وسیع می باشد و ممکن است با توجه به شرایط بیمار راه دارو رسانی مناسب انتخاب شود. حداکثر میزان دوز قابل استفاده برای این دسته دارویی با توجه به شرایط بالینی بیمار و تجربه وی در دریافت این داروها و بروز عوارض جانبی در هر بیمار خاص تعیین می گردد و میزان ثابتی که برای تمام بیماران مصداق داشته باشد در این زمینه قابل تعیین نمی باشد. داروهای اپیوئید، گیرنده های مختلفی از جمله گیرنده هایmu ، kappa و deltaرا در سیستم عصبی مرکزی و نخاع تحریک می کنند که تحریک گیرنده های mu منجر به ایجاد اثر ضد دردی در بیمار می گردد. داروهای اپیوئید با قدرت پایین، مانند کدئین، بر روی مراکز فوقانی مغز و طناب نخاعی اثر کرده و با باند شدن با گیرنده های مخدر سبب تغییر در درک درد شده و می تواند به کنترل برخی از انواع درد مزمن کمک کنند. به هنگام استفاده از مسکن مخدر خوراکی بایستی عوارض جانبی مانند تضعیف سیستم تنفسی، تهوع، استفراغ، یبوست و تغییر در فرآیندهای ذهنی در بیمار پایش شده و در صورت لزوم کنترل شوند. در ادامه درمان درد، در صورت عدم مشاهده پاسخ کافی داروهای مخدر خوراکی با قدرت بالا مانند متادون، جایگزین داروهای مخدر با قدرت پایین می شوند. مورفین و داروهای مشابه مورفین مانند اکسی کدون، فنتانیل و بوپرنورفین از تسکین دهنده های با قدرت بالا محسوب می شوند.
داروهای تزریقی
استفاده از داروهای تزریقی یک روش نسبتا ایمن، مؤثر و کارآمد می باشد و اثرات درمانی طولانی تری نسبت به داروی خوراکی فراهم کرده و در مقایسه با تکنیک های مختلف جراحی، روش کمتر تهاجمی محسوب می شود. این روش ممکن است در انواعی از دردهای نوروپاتیک یا ارتوپدی مورد استفاده قرار گیرد. تزریق داروهای بی حس کننده به منظور بلوک عصبی مثالی از این روش است که در مدیریت درد مزمن استفاده می شود. تزریق ها به منظور قطع سیگنال های عصبی قبل از رسیدن به مغز انجام می شوند. این روش درمانی به منظور تشخیص منشا درد و یا درمان درد ناشی از اعصاب ملتهب نیز مورد استفاده قرار می گیرد. تزریق داروهای کورتیکو استروئید در فضای اپیدورال نیز در کنترل درد در برخی از انواع کمردرد های مزمن یا بیماری های التهابی مفاصل مورد استفاده قرار می گیرد و باعث تسکین درد و بهبود روند التهاب در این بیماران می شود. درد و واکنش های محل تزریق از جمله عفونت از عوارض این تکنیک درمانی می باشد.
سایر داروها
جراحی در مواردی مانند خارج نمودن تومور یا فتق دیسک در مجاورت بافت با رفع علت اصلی درد، منجر به بهبود آن می گردد. تسکین دهنده های موضعی درد، مانند پچ پوستی لیدوکائین، که با دوزهای 1.8٪ یا 5٪ توسط FDA به منظور درمان نورالژی پس از عفونت ویروس هرپس تایید شده است و در انواع دیگری از نوروپاتی های محیطی نیز توصیه می گردد، کرم Capsaicin و لوسیون ها یا اسپری هایی که برای بهبود درد و التهاب ماهیچه و مفاصل استفاده می شوند ممکن است در کنترل دردهای لوکالیزه کمک کننده باشند اما بایستی توجه شود که برخی از افراد ممکن است واکنشهای بیش حساسیتی را با این داروها تجربه نمایند. داروهای کورتیکو استروئید نیز ممکن است با توجه به اثرات ضد التهابی آنها در مدیریت برخی از انواع درد کمک کننده باشند، داروی دگزامتازون در این زمینه، با توجه به نیمه عمر طولانی تر و عوارض مینرالوکورتیکوئید کمتر، و در دسترس بودن اشکال دارویی خوراکی و تزریقی بیشتر مورد استفاده قرار می گیرد. داروی دیازپام با توجه به اثرات شل کنندگی در عضله، از طریق کاهش اسپاسم و اثرات خواب آوری و کاهش اضطراب ممکن است به صورت کوتاه مدت جهت کاهش درد برخی بیماران کمک کننده باشد. سایر اقداماتی که ممکن است برای کنترل دردهای مقاوم در نظر گرفته شوند شامل تزریق ذر شبکه عصبی، بلوک عصبی، تکنیک های انفوزیون neuraxial دارو وتحریک عصبی به صورت کاشت می باشند.
تهیه وتنظیم
دکتر مهسا پناهی (دستیار داروسازی بالینی)

ارسال نظر